Objectifs pédagogiques
- Diagnostiquer une insuffisance surrénale aiguë et une insuffisance surrénale chronique.
- Identifier les situations d’urgence.
Avant de commencer…
L’insuffisance surrénale est une pathologie rare de l’enfant, liée à une carence aiguë ou chronique en glucocorticoïdes ± minéralocorticoïdes.
L’insuffisance surrénale primaire correspond à une atteinte primitive de la glande surrénale ; l’insuffisance corticotrope (ou insuffisance surrénale secondaire) correspond aux déficits hypophysaire en ACTH ou hypothalamique en CRH.
Ce chapitre aborde plus précisément les spécificités pédiatriques.
Chez le nouveau-né et le petit enfant, les insuffisances surrénales sont le plus souvent primaires et d’origine génétique.
Chez le grand enfant, la cause la plus fréquente est l’insuffisance corticotrope acquise après le sevrage brutal d’une corticothérapie prolongée.
L’insuffisance surrénale aiguë est une urgence thérapeutique à connaître.
Ce diagnostic doit toujours être évoqué devant une hypoglycémie et une hyponatrémie de dilution té-moignant du déficit en cortisol ; une déshydratation aiguë avec hyponatrémie de déplétion et natriurèse inappropriée et hyperkaliémie seront présentes en cas d’insuffisance surrénale aiguë primaire.
I. Pour bien comprendre
L’insuffisance surrénale entraîne une carence en cortisol et/ou aldostérone.
L’insuffisance surrénale primaire est due à une atteinte de la glande surrénale avec déficit en cortisol et aldostérone → l’ACTH est élevée, la rénine est élevée.
L’insuffisance surrénale secondaire est due à une insuffisance corticotrope (d’origine hypothala-mique ou hypophysaire) → l’ACTH plasmatique est normale ou basse (donc inappropriée au taux de cortisol qui est bas), la sécrétion d’aldostérone est normale.
II. Diagnostic d’insuffisance surrénale
A. Tableaux cliniques
1. Insuffisance surrénale aiguë
En période néonatale et chez le nourrisson
Déficit glucocorticoïde :
- hypoglycémie, hypotonie, convulsions ;
- ictère cholestatique persistant ;
- hypotension artérielle.
Déficit minéralocorticoïde (perte de sodium urinaire) :
- mauvaise prise pondérale, non reprise du poids de naissance, difficultés à téter ;
- vomissements, déshydratation ;
- collapsus cardiovasculaire.
Chez le grand enfant et adolescent
Déficit glucocorticoïde :
- hypoglycémie.
Déficit minéralocorticoïde :
- douleurs abdominales, vomissements ;
- déshydratation, troubles hémodynamiques, collapsus.
2. Insuffisance surrénale chronique
La mélanodermie (excès d’ACTH) signe l’origine surrénalienne (insuffisance surrénale primaire) et résulte d’un déficit chronique en glucocorticoïde (fig. 6.1).
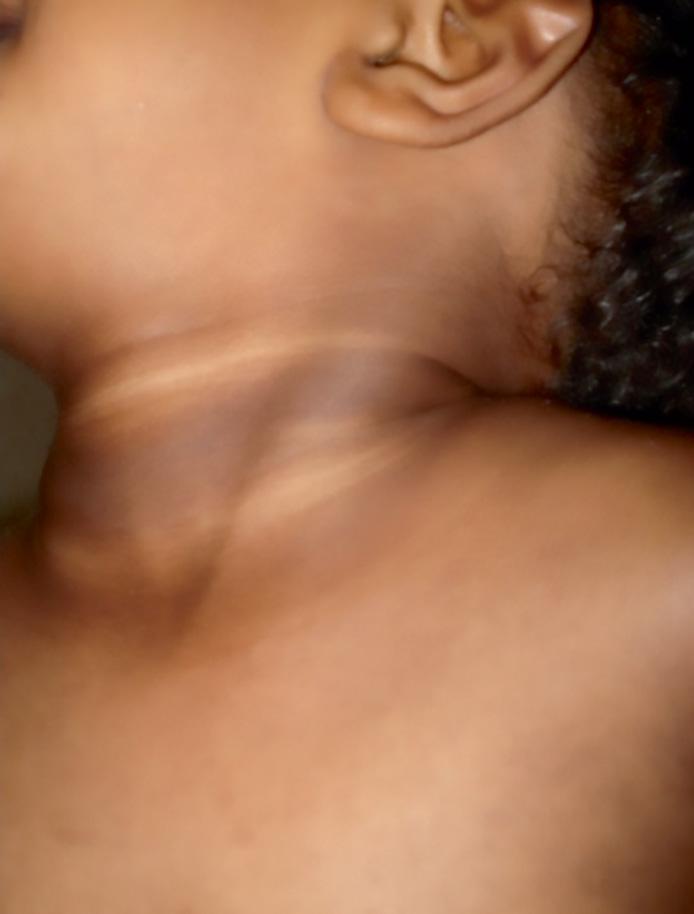
Fig. 6.1. ![]() Mélanodermie.
Mélanodermie.
Source : Laetitia Martinerie.
Déficit glucocorticoïde chronique :
- asthénie, anorexie, nausées, douleurs abdominales ;
- hypotension artérielle ;
- hypoglycémies récurrentes au stress.
Déficit minéralocorticoïde chronique :
- mauvaise prise de poids, anorexie, douleurs abdominales, vomissements ;
- hypotension orthostatique ;
- appétence pour le sel.
B. Diagnostic biologique d’insuffisance surrénale
En urgence pour l’insuffisance surrénale aiguë :
- hypoglycémie ;
- hyponatrémie ;
- hyperkaliémie (ECG indispensable), natriurèse normale (donc inadaptée) ou augmentée (insuf-fisance surrénale primaire avec déficit minéralocorticoïde).
Prélever le bilan hormonal en urgence (cortisol, ACTH, aldostérone, rénine, 17OH-progestérone chez le nourrisson) et traiter sans en attendre les résultats :
- cortisol bas : confirmation du diagnostic d’insuffisance surrénale ;
- autres dosages pour distinction entre :
- insuffisance surrénale primaire : ACTH élevée, aldostérone basse, rénine élevée ;
- insuffisance surrénale secondaire : ACTH normale ou basse (inadaptée).
En dehors de l’urgence, le diagnostic d’insuffisance surrénale chronique repose sur la mise en évidence du déficit en glucocorticoïdes (cortisol bas à 8 h ou après stimulation par le Synac-thène®).
Le dosage d’ACTH permet de différencier l’insuffisance surrénale primaire de l’insuffisance sur-rénale secondaire.
Insuffisance surrénale aiguë : clinique bruyante mais peu spécifique.
Ne pas attendre le résultat de l’enquête étiologique pour mettre en route le traitement symptoma-tique (hydrocortisone, fludrocortisone, supplémentation sodée).
III. Enquête étiologique
A. Insuffisance surrénale du nouveau-né et du nourrisson
1. Hyperplasies congénitales des surrénales
Ce terme désigne les déficits en enzyme de la stéroïdogenèse, autosomiques récessifs.
Le déficit enzymatique le plus fréquent est le déficit en 21-hydroxylase dans sa forme classique (> 95 % des hyperplasies congénitales des surrénales) :
- 1 nouveau-né sur 15 000 ;
- dépisté en France par un dosage de la 17OH-progestérone sur papier buvard (voir cha-pitre 44) ;
- déficit en cortisol et en aldostérone le plus souvent, excès de production d’androgènes ;
- insuffisance surrénale néonatale (s’exprimant à la fin de la première semaine de vie) ;
- anomalies des organes génitaux externes uniquement chez les filles (d’une hypertrophie clito-ridienne à un aspect masculin sans testicule) ; aspect normal des organes génitaux chez les garçons ;
- 17OH-progestérone très élevée.
Les autres anomalies de la biosynthèse des stéroïdes surrénaliens avec insuffisance surrénale et anomalies de développement des organes génitaux sont exceptionnelles.
2. Autres causes (plus rares)
- Hypoplasies congénitales des surrénales d’origine génétique.
- Déficit corticotrope (très rare chez le nouveau-né), souvent associé à d’autres déficits antéhy-pophysaires à rechercher systématiquement.
B. Insuffisance surrénale chez le grand enfant
Principales causes de l’insuffisance surrénale primaire à cet âge :
- atteinte auto-immune isolée ou associée à d’autres maladies auto-immunes.
Insuffisance corticotrope de l’enfant :
- secondaire à un sevrage brutal d’un traitement par corticoïdes au long cours :
- per os (maladies inflammatoires, hémopathies, syndrome néphrotique idiopathique) ;
- inhalés (fluticasone, si prolongé et à fortes doses) ;
- et par voie locale (peau, en cas d’administration prolongée sur des larges surfaces) ;
- exceptionnellement : chirurgie hypophysaire, déficit antéhypophysaire multiple.
Insuffisance surrénale aiguë : urgence diagnostique et thérapeutique.
Évoquer l’insuffisance corticotrope chez un enfant ayant eu un sevrage brutal de corticoïdes.
IV. Prise en charge thérapeutique
A. Traitement de l’insuffisance surrénale aiguë
De façon urgente :
- monitoring cardiorespiratoire ;
- en cas de collapsus : remplissage vasculaire au sérum physiologique ;
- relais par réhydratation IV avec sérum glucosé 5 ou 10 % enrichi en NaCl (pas de KCl) ; pas de sérum physiologique seul prolongé car risque d’hypoglycémie ;
- hémisuccinate d’hydrocortisone en IM ou IV ;
- en cas d’hyperkaliémie menaçante : voir item 267.
Surveillance rapprochée.
B. Traitement de l’insuffisance surrénale chronique
Traitement pluriquotidien associant :
- hydrocortisone per os en deux à quatre prises quotidiennes ;
- fludrocortisone per os en une à deux prises, en cas de déficit en minéralocorticoïdes ;
- supplémentation sodée pendant les premiers mois de vie.
En cas d’insuffisance corticotrope après une corticothérapie : traitement substitutif par hydrocor-tisone seule en attendant la reprise de la sécrétion corticotrope.
C. Suivi de l’enfant traité
Surveillance essentiellement clinique avec comme objectifs :
- croissance staturo-pondérale normale et régulière (surdosage = ralentissement de la crois-sance et prise de poids) ;
- PA normale ;
- pas d’asthénie ;
- pas de mélanodermie ;
- pas de signes d’hyperandrogénie au long cours (garçon et fille) en cas de déficit en 21-hydroxylase.
Surveillance biologique :
- déficit en glucocorticoïde : pas de dosage du cortisol et de l’ACTH, surveillance clinique essen-tiellement ;
- déficit en minéralocorticoïdes : ionogramme plasmatique, dosage de la rénine plasmatique.
Mesures d’éducation thérapeutique concernant l’enfant et sa famille :
- apprentissage des signes de traitement inadapté : fatigabilité, perte d’appétit, nausées, perte de poids, douleurs abdominales, ± mélanodermie ;
- apprentissage des signes d’insuffisance surrénale aiguë : vomissements, malaise ;
- prévention de l’insuffisance surrénale aiguë en cas de fièvre, stress, acte chirurgical : doubler ou tripler les doses d’hydrocortisone per os pendant la durée de l’épisode puis reprendre les doses habituelles ;
- avoir avec soi de l’hémisuccinate d’hydrocortisone injectable et une carte d’insuffisant surré-nalien ;
- informer l’entourage familial, scolaire, parascolaire puis socioprofessionnel ;
- rédaction d’un projet d’accueil individualisé (PAI) pour la collectivité.
Quelle que soit l’étiologie de l’insuffisance surrénale, le traitement est substitutif (glucocorticoïdes ± minéralocorticoïdes ± supplémentation sodée).
L’éducation thérapeutique est indispensable pour éviter la survenue d’épisodes d’insuffisance surrénale aiguë et connaître les mesures d’urgence.
Références
- Bornstein SR, Allolio B, Arlt W, et al. Diagnosis and treatment of primary adrenal insufficiency: an Endocrine Society Clinical Practice Guideline. J Clin Endocrinol Metab 2016;101(2):364–89.
- Reznik Y, Barat P, Bertherat J, et al. Consensus sur l’insuffisance surrénale de la SFE/SFEDP : introduction et guide. Ann Endocrinol (Paris) 2018;79(1):1–22.

|
HAS. Hyperplasie congénitale des surrénales par déficit en 21-hydroxylase. PNDS pour les mala-dies rares. 2011. http://www.has-sante.fr/portail/upload/docs/application/pdf/2011-05/ald… |
