Items, objectifs pédagogiques
Item 346 – Convulsions chez le nourrisson et chez l’enfant
- Diagnostiquer une convulsion chez le nourrisson et chez l’enfant.
- Identifier les situations d’urgence et planifier leur prise en charge pré-hospitalière et hospitalière (posologies).
Item 105 – Épilepsie de l’enfant et de l’adulte
- Diagnostiquer les principales formes d’épilepsie de l’enfant et de l’adulte.
- Identifier les situations d’urgence.
- Connaître les principes de la prise en charge.
Avant de commencer…
À propos des convulsions / crises épileptiques
Le terme « convulsions » est utilisé pour désigner les manifestations motrices d’une crise épileptique. Il existe également des crises sans manifestation motrice.
Le terme actuellement utilisé est « crise d’épilepsie » car il comprend les convulsions et les crises sans manifestation motrice.
L’interrogatoire de l’enfant et de l’entourage a une place primordiale puisque l’enfant est vu dans la très grande majorité des cas à distance de l’épisode paroxystique.
Si ce n’est pas le cas et qu’il y a persistance de convulsions, de troubles de la vigilance, de déficit neurologique ou de signes hémodynamiques ou respiratoires, il s’agit d’une situation de gravité qui nécessite une prise en charge spécifique : traitement d’un état de mal épileptique, d’un coma, d’un choc hémodynamique, d’une détresse respiratoire…
Il faut distinguer les crises épileptiques occasionnelles qui sont provoquées par un facteur intercurrent (manifestation « normale » du cerveau en réponse à une situation « anormale ») de la maladie épileptique où les crises surviennent de manière spontanée et/ou récurrente (manifestation « anormale » du cerveau en situation « normale »).
Les crises épileptiques les plus fréquentes chez le nourrisson et le jeune enfant sont les crises fébriles (appelées par le passé crises convulsives hyperthermiques). Ce sont des crises occasionnelles déclenchées par l’élévation de la température corporelle en dehors de toute infection neuroméningée et de toute affection neurologique.
En cas de récidive chez un enfant ayant une épilepsie, il faut savoir s’il s’agit des crises habituelles ou non, rechercher des facteurs favorisants (mauvaise observance du traitement, modification du traitement en cours, manque de sommeil…), sans oublier d’éliminer une crise occasionnelle révélatrice d’une cause aiguë surajoutée.
À propos de l’épilepsie
L’épilepsie est une maladie neurologique chronique. Le diagnostic peut être posé dans trois situations :
- la survenue de plusieurs crises épileptiques spontanées (au moins deux séparées de 24 heures) ;
- la survenue d’une crise spontanée dont le bilan étiologique permet de prédire que le risque de récidive est élevé ;
- la survenue de crise(s) d’épilepsie dont le bilan permet de poser le diagnostic d’un syndrome épileptique donné.
On distingue deux types de crises :
- les crises épileptiques généralisées, qui impliquent rapidement les deux hémisphères avec des signes moteurs et/ou des troubles de la conscience ; les principaux types sont : les crises tonicocloniques, les absences, les myoclonies ;
- les crises épileptiques à début focal (anciennement appelées partielles), qui débutent initialement dans une seule partie du cerveau ; ces crises peuvent avoir une diffusion dans les deux hémisphères. On parle alors d’évolution tonico-clonique bilatérale (anciennement appelées « secondairement généralisées »).
La conduite diagnostique pour les épilepsies est une démarche à trois niveaux : type de crise, type d’épilepsie et éventuellement type de syndrome épileptique.
À chaque étape de la démarche, la cause est envisagée selon six catégories : structurale, génétique, métabolique, inflammatoire, infectieuse et de cause inconnue.
L’examen central du diagnostic syndromique est l’EEG.
Lorsque le traitement est envisagé, on privilégie une monothérapie avec surveillance de l’efficacité, de l’observance et de la tolérance.
L’éducation thérapeutique de l’enfant et de ses parents est fondamentale.
Un projet d’accueil individualisé établi avec le médecin scolaire permet une gestion optimale en cas de crise survenant en collectivités.
I. Convulsions / crises épileptiques du nourrisson et du jeune enfant
A. Analyser les convulsions/crises
1. Identifier et analyser les convulsions/crises
La crise d’épilepsie a le plus souvent cédé lors de la première évaluation médicale.
Si elle persiste au-delà de 5 minutes, il s’agit d’un état de mal au sens opérationnel, c’est-à-dire qu’il nécessite la plupart du temps une prise en charge spécifique urgente pour faire céder la crise.
Le diagnostic repose sur l’interrogatoire de l’enfant et des personnes ayant été témoins de l’épisode. Aucun examen complémentaire ne permet de confirmer ou d’infirmer le diagnostic de crise d’épilepsie a posteriori. Le risque de diagnostic par excès est important.
L’interrogatoire devra recueillir le plus précisément possible la description des phénomènes observés et leur déroulement dans le temps (signes avant-coureurs, signes au début de l’épisode, évolution, modalité de fin de l’épisode avec signes post-critiques, durée approximative…).
La sémiologie peut être très variée mais certaines crises sont plus spécifiques :
- crises généralisées tonicocloniques : rares avant l’âge de 2 ans, elles se traduisent par une phase tonique de contraction musculaire soutenue avec blocage respiratoire, suivie d’une phase clonique de secousses rythmiques des membres ; en post-critique, la respiration est bruyante, il existe une hypotonie et une confusion de résolution progressive ;
- crises cloniques : elles débutent d’emblée par des secousses rythmiques ;
- crises toniques : elles sont caractérisées par une contraction tonique des membres et de l’axe, avec révulsion oculaire et trismus ;
- crises atoniques : elles correspondent à une résolution complète du tonus avec chute si l’enfant est assis ou debout.
Il faut distinguer une convulsion des diagnostics différentiels suivants :
- frissons : à l’ascension thermique ou en cas de décharge bactérienne ; généralement les secousses sont moins amples et plus rapides ;
- trémulations : tremblements fins des extrémités disparaissant à l’immobilisation forcée ;
- myoclonies du sommeil : survenant à l’endormissement et exclusivement dans le sommeil ;
- spasmes du sanglot : séquence pleurs/apnée/cyanose en cas de frustration, de colère ou de peur, survenant généralement entre 6 mois et 3 ans (plus rares après 5 ans) ;
- syncopes vagales convulsivantes : perte de connaissance puis secousses des quatre membres survenant au décours d’un traumatisme ou en cas de contrariété ;
- mouvements anormaux : effets secondaires possibles de certains médicaments ;
- malaises autres : épisode brusque de changement de teint (cyanose, pâleur…) avec rupture de contact et hypotonie, sans mouvement anormal (voir chapitre 66).
2. Repérer les situations d’urgence
Urgence liée à la crise d’épilepsie en elle-même et à ses conséquences :
- signes neurologiques :
- durée de crise d’épilepsie supérieure à 15 minutes, sachant qu’après 5 minutes la crise a plus de risque de durer que de s’arrêter, justifiant l’utilisation d’un traitement de secours par benzodiazépine (définition opérationnelle de l’état de mal) ;
- crise récidivant sans que la conscience ne soit revenue à la normale ;
- déficit focal et/ou trouble de la conscience ne s’améliorant pas rapidement et durablement entre deux examens séparés d’au moins 30 minutes ;
- signes respiratoires :
- bradypnées, irrégularités respiratoires, apnées ;
- cyanose, encombrement bronchique majeur ;
- signes hémodynamiques :
- tachycardie, temps de recoloration cutanée allongé ;
- marbrures, extrémités froides, pouls périphériques mal perçus ;
Urgence liée à la cause de la crise d’épilepsie :
- contexte infectieux :
- sepsis sévère, purpura fébrile ;
- cris geignards, syndrome méningé, signes encéphalitiques ;
- autres contextes sévères :
- pâleur, hématomes multiples (maltraitance ?) ;
- coma, possibilité d’intoxication médicamenteuse.
Urgence liée au terrain :
- crise épileptique sans fièvre avant l’âge de 12 mois, du fait de la fréquence des causes symptomatiques graves à cet âge (hématome sous-dural, troubles ioniques) ;
- crise épileptique fébrile avant l’âge de 6 mois du fait de la fréquence des encéphalites et méningites à cet âge.
3. Préciser le contexte de survenue de la crise
Données d’interrogatoire :
- antécédents anténatals et périnatals de l’enfant ;
- antécédents neurologiques personnels et familiaux :
- crises fébriles chez des apparentés ;
- épilepsie connue chez l’enfant ou un membre de la famille ;
- maladie chronique (diabète sous insuline, maladie néphrologique ou hématologique) ;
- circonstances particulières :
- contage infectieux ou signes inhabituels dans l’entourage, voyage ;
- traumatisme crânien récent, traitement médicamenteux en cours ;
- facteurs de risque de maltraitance ;
- développement psychomoteur de l’enfant.
Au terme de l’interrogatoire, sont consignés :
- la description de la crise par l’entourage de l’enfant, en n’oubliant pas de commencer par les premiers signes visibles, puis la phase d’état et les symptômes post-critiques ;
- l’interprétation médicale : s’agit-il d’une crise certaine, probable, possible ? de quel type (à début généralisé, à début focal ou à début inconnu) ?
- l’existence d’une fièvre ;
- les éventuels facteurs de gravité ;
- une orientation étiologique possible.
4. Enquête diagnostique
Enquête clinique
Elle complète les données anamnestiques déjà précisées ainsi que les signes orientant vers une situation urgente.
Constantes vitales : température, fréquence cardiaque, fréquence respiratoire, pression artérielle, temps de recoloration cutanée, diurèse.
Examen neurologique :
- état de conscience et de vigilance : Glasgow pédiatrique ; qualité du contact ou des pleurs ;
- mesure du périmètre crânien et report sur la courbe de PC (par exemple, augmentation récente sur la courbe en faveur d’un hématome sous-dural aigu) ;
- palpation de la fontanelle antérieure (caractère bombant en faveur d’un hématome sous-dural aigu, d’une méningite) ;
- signes neurologiques focaux : déficit moteur durable, troubles de conscience prolongés, en particulier le caractère stable ou s’aggravant du déficit et/ou de la conscience entre deux examens séparés de 15 à 30 minutes, qui sont des signes de gravité.
Examen cutané :
- purpura, exanthème maculopapuleux ;
- ecchymoses ou hématomes (maltraitance) ;
- pâleur conjonctivale (hématome sous-dural aigu, SHU).
Examen général :
- auscultation cardiopulmonaire (cardiopathie congénitale) ;
- douleurs de reliefs osseux (fractures), masse abdominale (traumatisme).
Interrogatoire essentiel pour le diagnostic positif de crise d’épilepsie.
Urgence : état de mal convulsif, sepsis, purpura, syndrome méningé, pâleur, hématome, coma.
Évaluer : fièvre, Glasgow, périmètre crânien et fontanelle, développement psychomoteur.
Enquête paraclinique
Dans la majorité des cas, un interrogatoire et un examen clinique complets permettent d’éliminer les causes nécessitant un traitement en urgence (méningite ou encéphalite, hématome intracrânien, troubles ioniques) et de décider de réaliser ou non une ponction lombaire, une imagerie cérébrale ou un ionogramme sanguin. En l’absence de contexte évocateur (diabète traité par insuline, réveil après resucrage…), la glycémie capillaire n’a pas d’intérêt chez l’enfant de plus de 1 an ayant fait une crise d’épilepsie sans critère de gravité.
Devant une crise d’épilepsie survenant en climat fébrile, une ponction lombaire est indiquée dans les situations suivantes : suspicion de méningite (syndrome méningé, fontanelle bombante, anomalie du tonus…), suspicion d’encéphalite (trouble du comportement, crise focale et/ou prolongée au-delà de 15 minutes ou suivie d’un déficit post-critique) et systématiquement avant l’âge de 6 mois même si isolée et résolutive.
Après 6 mois, l’âge ne doit pas, à lui seul, faire réaliser une ponction lombaire. La PL n’est donc pas recommandée après l’âge de 6 mois sans aucun signe de méningite ou d’encéphalite (syndrome méningé, trouble du comportement et syndrome septique). Une surveillance hospitalière de courte durée (4 heures) peut être envisagée pour les crises fébriles simples chez les nourrissons âgés de moins de 12 mois.
La réalisation d’un scanner cérébral avant ponction lombaire n’est pas systématique chez l’enfant. Son indication repose sur le contexte étiologique suspecté et la clinique. Un scanner cérébral est notamment conseillé en l’absence d’amélioration de troubles de conscience ou en l’absence d’amélioration d’une anomalie neurologique focale entre deux examens séparés d’au moins 30 minutes. Il faudra tenir compte du contexte clinique (administration de benzodiazépines ou autres antiépileptiques de secours et/ou crise prolongée qui peuvent décaler le retour à la conscience normale) pour le délai entre deux évaluations cliniques. La réalisation d’un scanner cérébral ne doit pas retarder la prescription d’antibiotiques et d’antiviraux.
Devant une première crise d’épilepsie sans fièvre, il faut réaliser un scanner cérébral (avec IV) en urgence en cas de : signe de localisation à l’examen et/ou troubles de conscience persistant plus de 30 minutes après la fin de la crise, âge < 1 an.
En cas de contexte particulier (déshydratation, diarrhée glairosanglante, diabète), de signes de gravité ou avant l’âge de 12 mois, il faut pratiquer un bilan biologique comprenant ionogramme sanguin (natrémie), calcémie, glycémie, NFS-plaquettes.
L’EEG n’est pas un examen urgent (sauf s’il y a un doute sur la persistance de crises) mais doit être fait après une première crise non fébrile ou inhabituelle pour un patient épileptique connu. Il sera suivi d’une demande d’avis spécialisé. Il est inutile en cas de crise fébrile simple.
Crise fébrile simple : aucun examen complémentaire nécessaire (en dehors du bilan de fièvre éventuellement indiqué).
Connaître les indications de la PL et de l’imagerie cérébrale en urgence.
L’EEG est systématique en cas de crise d’épilepsie sans fièvre et sera suivi d’un avis spécialisé.
B. Rechercher une cause
1. Orientation diagnostique devant une première crise d’épilepsie (tableau 52.1, voir infra fig. 52.1)
En pratique, on distingue :
- les crises épileptiques aiguës, fébriles ou non ;
- les crises épileptiques récidivantes sans cause identifiée (possible épilepsie débutante)
Tableau 52.1. ![]() Causes de crises épileptiques chez le nourrisson et le jeune enfant.
Causes de crises épileptiques chez le nourrisson et le jeune enfant.
| Crises épileptiques avec fièvre | Crises épileptiques sans fièvre |
|---|---|
|
|
Bien retenir : crise fébrile, infection neuroméningée, hématome sous-dural aigu, hypoglycémie, SHU.
2. Causes de crises épileptiques occasionnelles avec fièvre
Crises fébriles
Ce sont les crises épileptiques occasionnelles les plus fréquentes. Elles concernent 2 à 5 % des enfants, avec une fréquence majorée en cas d’antécédent familial.
Une crise fébrile est définie comme :
- une crise épileptique liée à la fièvre ;
- survenant chez un nourrisson ou un enfant :
- âgé de 6 mois à 5 ans (le plus souvent de 1 à 3 ans) ;
- dont le développement psychomoteur est normal ;
- en dehors de toute atteinte (infectieuse ou non) du SNC.
Toute pathologie fébrile peut en être à l’origine, en particulier les infections virales du petit enfant (par exemple, l’exanthème subit). En pratique, la fièvre est souvent retrouvée au moment de l’examen suivant la crise d’épilepsie ; elle peut parfois être objectivée dans les 24 heures, ce qui permet rétrospectivement de porter le diagnostic de crise fébrile.
La cause de la fièvre doit être recherchée comme devant toute fièvre de l’enfant, avec une attention particulière sur les signes d’infection cérébroméningée.
La crainte d’une méningite purulente ou d’une encéphalite révélée par une crise d’épilepsie fébrile conduit à recommander quel que soit le tableau clinique associé, de pratiquer une ponction lombaire chez un nourrisson âgé de moins de 6 mois ou en cas de crise fébrile prolongée (> 15 minutes), focale ou avec un déficit focal post-critique.
En l’absence de signe clinique de méningite (syndrome méningé, fontanelle bombée, trouble du tonus, fièvre mal tolérée) ou d’encéphalite (trouble du comportement, de la conscience) associé à la crise d’épilepsie fébrile, la PL est toujours normale lorsque la crise fébrile est simple.
On distingue les crises fébriles simples et les crises fébriles complexes (tableau 52.2).
La présence d’un seul critère des crises fébriles complexes permet de définir la crise fébrile comme complexe.
Tableau 52.2. ![]() Caractéristiques des crises fébriles : simples et complexes.
Caractéristiques des crises fébriles : simples et complexes.
| Crises fébriles simples | Crises fébriles complexes | |
|---|---|---|
| Âge | 1 an-5 ans | < 1 an |
| Durée | Brèves (< 15 min) Et 1 seul épisode sur 24 heures |
Longues (≥ 15 min) Plus de 1 épisode sur 24 heures |
| Type | Généralisées | À début localisé |
| Déficit post-critique | Non | Oui |
| Antécédents neurologiques | Non | Oui |
| Examen neurologique | Normal | Anormal |
| Examens complémentaires | Non | Oui |
| Hospitalisation | Non systématique | Systématique |
| Traitement spécifique | Non | Selon les cas |
Ces critères de crise fébrile complexe sont utiles pour répondre aux trois questions pratiques que posent les crises d’épilepsie fébriles :
- Sont-elles révélatrices d’une infection cérébroméningée ?
- Quel est le risque de récidive et de faire une crise prolongée ?
- Quel est le risque d’épilepsie ultérieure ?
Mais chacun de ces critères peut avoir une valeur prédictive différente.
Un seul élément est suffisant pour constituer un facteur de risque (tableau 52.3).
Tableau 52.3. ![]() Facteurs de risque reliés à une crise fébrile.
Facteurs de risque reliés à une crise fébrile.
| Facteurs prédictifs d’avoir une méningite |
|
| Facteurs de risque de refaire une crise fébrile après en avoir fait une première (20 à 30 % des enfants) |
NB : Risque : 10 % de risque de récidive si zéro critère ; 25 % si un critère ; 50 % si deux critères ; 80 % si trois critères |
| Facteurs de risque de faire une crise fébrile prolongée |
|
| Facteurs de risque de débuter une épilepsie après une convulsion en contexte fébrile |
|
Atteintes infectieuses du SNC
Des signes de méningite bactérienne doivent toujours être recherchés et la ponction lombaire réalisée au moindre doute (voir au chapitre 37, Méningites bactériennes).
Une crise convulsive fébrile focale et/ou prolongée, ce d’autant qu’il existe des anomalies neurologiques intercritiques, doit faire redouter jusqu’à preuve du contraire une méningo-encéphalite herpétique et conduire à un traitement probabiliste en urgence par aciclovir (voir chapitre 37, Méningo-encéphalites infectieuses).
Autres causes plus rares
Le diagnostic de neuropaludisme doit être évoqué dans les régions d’endémie paludéenne ou dans les 3 mois suivant le retour d’un séjour dans un pays à risque (voir chapitre 40).
Le syndrome hémolytique et urémique (SHU) doit être évoqué en cas de : diarrhée ± sanglante avec fièvre, syndrome anémique (pâleur), HTA, insuffisance rénale aiguë (voir chapitre 38).
Les thrombophlébites cérébrales surviennent le plus souvent en contexte infectieux local (ORL) chez l’enfant et sont associées à des signes d’HTIC.
Les abcès cérébraux peuvent ne pas être fébriles ; il existe souvent une altération marquée de l’état général et un foyer infectieux local, plus rarement des crises d’épilepsie.
Connaître les critères de crise fébrile complexe et leur application pratique.
Toujours rechercher des signes évocateurs d’une infection du SNC et débuter un traitement dans le doute.
3. Crises épileptiques aiguës occasionnelles hors contexte fébrile
Hématomes cérébraux
Un hématome sous-dural ou extradural aigu peut compliquer un traumatisme crânien accidentel de l’enfant (voir chapitre 72). L’anamnèse oriente le diagnostic.
Un hématome sous-dural aigu peut s’intégrer dans un tableau clinique de maltraitance, notamment chez le jeune nourrisson (voir chapitre 10).
Autres causes
L’interrogatoire et l’examen clinique permettent d’éliminer : les causes tumorales (signes d’HTIC, augmentation du PC, anomalie de l’examen neurologique), les causes neurovasculaires (accident vasculaire cérébral sur cardiopathie emboligène, rupture de malformation artérioveineuse ou d’anévrisme, HTA), mais également les causes toxiques (intoxication : CO, antidépresseurs, alcool, anti-H2).
Une anomalie du ionogramme sanguin (natrémie, calcémie) et de la glycémie sera systématiquement recherchée avant l’âge de 12 mois.
Après cet âge, le bilan biologique n’est utile qu’en cas de point d’appel (antécédents médicaux, histoire clinique, signes de gravité).
Crise d’épilepsie hors contexte infectieux chez un jeune nourrisson : évoquer un hématome sous-dural aigu.
4. Épilepsie du nourrisson
Généralités
Les épilepsies constituent un groupe hétérogène de maladies qui partagent la caractéristique de crises épileptiques se répétant sans facteur déclenchant. Une première crise d’épilepsie peut être inaugurale d’une épilepsie. Il est important de vérifier qu’il n’y a pas eu de crises passées inaperçues ou non diagnostiquées comme telles avant l’épisode amenant à consulter. Un avis neuropédiatrique est indispensable en cas d’épilepsie du nourrisson.
Parmi les épilepsies débutant chez le nourrisson, le syndrome des spasmes infantiles doit être connu, car les crises caractéristiques de ce syndrome, les spasmes épileptiques, peuvent être frustes, avec un risque d’errance diagnostique et de retard de prise en soins préjudiciables.
D’autres syndromes épileptiques peuvent débuter chez le nourrisson, comme par exemple, la plupart des épilepsies focales secondaires à une dysplasie corticale focale, qui sont responsables de crises focales, stéréotypées, souvent résistantes au traitement médical.
De manière exceptionnelle, l’épilepsie du nourrisson peut être d’origine monogénique. Une des causes d’épilepsie monogénique la plus fréquente est le syndrome de Dravet. À ce jour, plus de 50 causes monogéniques d’épilepsie ont été décrites, dont le pronostic est très variable.
Syndrome des spasmes épileptiques infantiles
(anciennement syndrome de West)
Il s’agit d’une épilepsie grave du nourrisson, débutant entre 3 et 12 mois (habituellement vers l’âge de 6 mois) associant un type particulier de crises : les spasmes épileptiques, qui surviennent le plus souvent en cluster, un EEG intercritique anormal pouvant aller jusqu’à un tracé hypsarythmique (ondes lentes et pointes multifocales diffuses et asynchrones de grande amplitude, disparition de l’activité de fond), ainsi qu’une stagnation ou régression psychomotrice, parfois absentes si le diagnostic est précoce. La reconnaissance clinique des spasmes est essentielle pour une prise en charge thérapeutique précoce ; leur sémiologie doit être connue (voir vidéo 52.1, lien en fin de chapitre).
Ce syndrome a le plus souvent une cause sous-jacente (séquelles d’encéphalopathie anoxo-ischémique ou sequelles d’infections neuroméningées, sclérose tubéreuse de Bourneville, malformation cérébrale, plus rarement anomalie métabolique ou génétique).
Syndrome de Dravet
C’est une épilepsie rare, génétique, non héréditaire, qui débute dans la première année de vie par des crises convulsives prolongées dans un contexte fébrile ou post-vaccinal. Devant toute répétition de crises prolongées avant 1 an, l’enfant doit être adressé à un neuropédiatre.
Syndrome des spasmes épileptiques infantiles = spasmes épileptiques, EEG intercritique anormal et arrêt de développement ou régression psychomotrice
C. Principes de prise en charge thérapeutique
1. Mesures immédiates
La crise épileptique a souvent cédé spontanément lors de l’évaluation médicale.
Un traitement antipyrétique (en cas de fièvre) et un traitement étiologique (en cas crise aiguë occasionnelle identifiée) doivent être prescrits le plus rapidement possible.
L’état de mal épileptique établi est défini par des crises continues ou par la succession de crises sans amélioration de la conscience sur une période de 30 minutes. Il est précédé d’un état de mal « menaçant », défini par des crises de plus de 5 minutes dont on sait qu’elles ont moins de probabilité de s’arrêter d’elles-mêmes. Il existe donc une définition « opérationnelle » de l’état de mal qui justifie l’administration du traitement d’arrêt de crise après 5 minutes de crise.
En cas de crises épileptiques persistantes ou récidivantes :
- mettre en conditions :
- assurer la liberté des voies aériennes (pas de canule de Guedel) ;
- mettre en position latérale de sécurité ;
- monitoring cardiorespiratoire, constantes (avec température) ;
- administrer une benzodiazépine :
- si la crise n’a pas cédé après 5 minutes d’évolution ;
- par exemple : diazépam en intrarectal ou midazolam buccal.
En cas de crise épileptique persistante au terme de 10 minutes (soit 5 minutes après la première administration de benzodiazépine) :
- une seconde dose de benzodiazépine doit être administrée, de préférence par voie IV en milieu hospitalier : clonazépam IVL ;
- en cas de nouvel échec, le traitement anticonvulsivant repose sur : phénytoïne ou lévétiracétam ou phénobarbital par voie IV, au mieux en unité de réanimation.
Le suivi immédiat repose sur la surveillance des constantes vitales, l’évaluation de la conscience et l’examen neurologique à la recherche de signes neurologiques focaux durables.
Urgence en cas de crise d’épilepsie : noter l’heure, préparer benzodiazepine.
2. Prise en charge thérapeutique des crises fébriles
En cas de crise fébrile simple, il convient de rassurer les parents sur sa bénignité.
Le médecin traitant a un rôle important à jouer pour dédramatiser la situation vécue et donner des conseils pour la conduite à tenir lors d’un prochain accès fébrile.
Un avis spécialisé (neuropédiatre) est requis principalement dans les cas suivants : crise fébrile prolongée avant l’âge d’1 an, crise fébrile focale et prolongée ou focale et répétitive, répétition d’une crise fébrile complexe (focale ou prolongée ou multiple), présence d’un retard de développement ou d’une anomalie de l’examen neurologique.
Il permettra d’établir les facteurs de risque d’un début d’épilepsie, de décider des explorations paracliniques éventuellement utiles ainsi que de poser l’indication d’un traitement antiépileptique.
Le risque principal est la récidive d’un épisode de crise fébrile ultérieurement (20 à 30 %).
Les traitements antipyrétiques n’ont pas montré d’efficacité dans la prévention de la récurrence de crises fébriles au cours d’un épisode fébrile.
En cas de survenue d’une récidive de crise fébrile à domicile, une dose de diazépam intrarectal doit être administrée si celle-ci n’a pas cédé au terme de 5 minutes. En cas de persistance de la crise épileptique malgré ces mesures, les secours médicalisés doivent être prévenus.
Une consultation médicale systématique (même si la crise a cédé) permet de rechercher une cause à l’épisode fébrile et de s’assurer de l’état neurologique de l’enfant.
Messages aux parents : reconnaître la crise, l’état post-critique, diazépam intrarectal si ≥ 5 minutes.
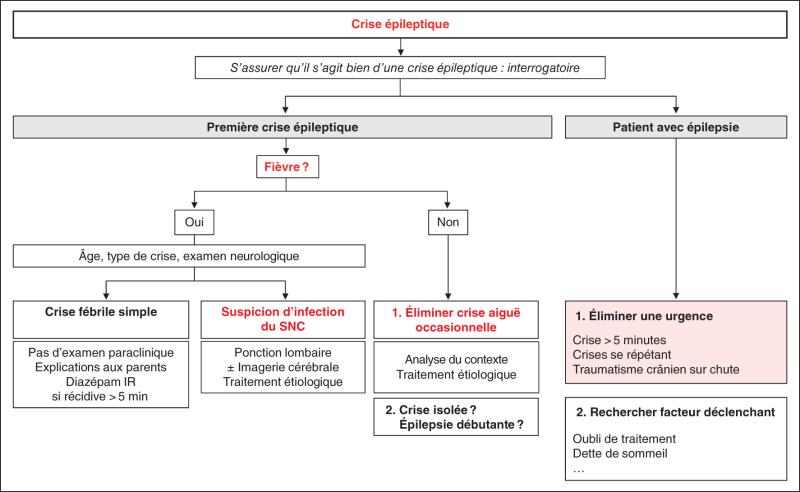
Fig. 52.1. ![]() Conduite à tenir devant une crise épileptique.
Conduite à tenir devant une crise épileptique.
II. Épilepsies de l’enfant
A. Analyser une épilepsie
1. Évoquer une épilepsie et en évaluer la sémiologie
Généralités
L’identification d’une épilepsie est avant tout clinique.
Le diagnostic est précisé à partir des données anamnestiques recueillies auprès de l’entourage de l’enfant (ayant été témoin) au décours de chacune des crises épileptiques.
Arguments cliniques en faveur :
- le caractère paroxystique de la crise, en particulier le début clairement identifiable ;
- la similarité d’une crise à l’autre.
Analyse sémiologique via un interrogatoire rigoureux :
- description par l’enfant et son entourage des crises, en insistant sur le premier symptôme ressenti ou vu, les signes observés, la phase post-critique immédiate, les éventuels facteurs favorisants (description à consigner telle quelle dans le dossier) ;
- raisonnement médical : de quel type de crise s’agit-il (à début généralisé ou à début focal) ? quelles régions cérébrales semblent impliquées en cas de crises focales ? peut-on évoquer un syndrome ? une étiologie ?
Crises épileptiques à début généralisé
Les crises généralisées tonicocloniques débutent de manière brutale, avec une perte de connaissance et une chute si l’enfant est en position verticale sans qu’il ne puisse prévenir ou se protéger.
Se succèdent : une phase tonique (contraction soutenue des quatre membres avec pause respiratoire) de 10 à 20 secondes, une phase clonique (secousses rythmiques et synchrones des quatre membres) de 30 secondes à 2 minutes (avec parfois morsure de langue), puis une phase de relâchement musculaire (avec perte d’urine fréquente). On observe enfin une phase post-critique de quelques minutes à 2–3 heures, avec amnésie complète de la crise.
Les absences surviennent de manière pluriquotidienne, avec un début et une fin brusques.
Elles sont marquées par une suspension brève de la conscience (2 à 20 secondes), avec interruption des activités en cours. Le regard de l’enfant est fixe, avec parfois des myoclonies de faible intensité des paupières et des globes oculaires. L’enfant reprend ensuite son activité où il l’avait arrêtée. Elles peuvent être déclenchées par l’hyperpnée.
Les myoclonies entraînent un sursaut brutal et une chute secondaire à une contraction brève de la musculature axiale, sans rupture de contact, avec récupération rapide. Un enregistrement EEG est nécessaire pour confirmer la nature épileptique.
Crises épileptiques à début focal
Elles se caractérisent par des signes focaux (moteurs, sensitifs, sensoriels…) stéréotypés, suivis d’un déficit post-critique, en rapport avec la région cérébrale en cause. Par exemple, une crise partielle occipitale se traduira par des hallucinations visuelles. Elles peuvent être à conscience conservée ou altérée. Elles peuvent avoir une évolution tonico-clonique bilatérale.
2. Apprécier la gravité de l’épilepsie
Gravité de l’épilepsie reliée :
- essentiellement à sa cause : épilepsie avec anomalie structurale à l’IRM, telle qu’une malformation cérébrale, une lésion anoxo-ischémique, ou génétique s’intégrant dans une anomalie chromosomique ou génique ; ces étiologies conditionnent souvent la coexistence de troubles majeurs du développement intellectuel ou de troubles du spectre autistique ;
- aux caractéristiques des crises épileptiques :
- crises entraînant des chutes traumatisantes ;
- crises prolongées ;
- crises cyanosantes ;
- aux comorbidités : difficultés de développement cognitif et de comportement de l’enfant (TDAH, troubles attentionnels) avec retentissement sur la vie quotidienne (vie familiale, scolarité) ;
- à la réponse thérapeutique (pharmacorésistance : persistance des crises malgré deux stratégies thérapeutiques bien menées et adaptées au diagnostic du syndrome épileptique).
Crises à début généralisé : crises généralisées tonicocloniques, absences, myoclonies.
Crises à début focal : à conscience conservée ou altérée.
Gravité de l’épilepsie reliée à l’étiologie en premier lieu.
3. Enquête diagnostique
Enquête clinique
Elle complète les données sémiologiques déjà précisées.
Contexte de survenue des crises : voir § I.A.3.
Examen physique :
- appréciation des traits morphologiques (dysmorphie) ;
- examen neurologique complet ;
- examen général : hépatomégalie, taches cutanées, souffle cardiaque…
Enquête paraclinique
Électroencéphalogramme (EEG) :
- systématique, veille et sommeil ;
- enregistre l’activité cérébrale intercritique :
- un EEG intercritique normal n’élimine pas le diagnostic d’épilepsie ;
- inversement, des anomalies EEG peuvent être observées en l’absence de toute épilepsie
- si les crises sont fréquentes (pluriquotidiennes) : possibilité d’enregistrement EEG/vidéo prolongé pour enregistrer une crise.
Imagerie cérébrale = IRM (avant tout) :
- non systématique (selon le syndrome et la cause suspectée) ;
- inutile dans les épilepsies idiopathiques ;
- indiquée si : épilepsies partielles non idiopathiques, épilepsies associées à un retard psychomoteur et à des signes neurologiques focaux, épilepsie comportant des critères de gravité ou mal contrôlée par un traitement bien conduit.
Données cliniques essentielles : antécédents neurologiques, évolution du périmètre crânien, développement psychomoteur, syndrome dysmorphique.
EEG : seul examen indispensable pour le bilan initial et le suivi d’une épilepsie de l’enfant.
Retenir que l’on traite un enfant ayant des crises épileptiques et non des anomalies EEG.
B. Classification des crises épileptiques, syndromes épileptiques
1. Orientation diagnostique
La démarche diagnostique repose sur les étapes suivantes :
- description du ou des types de crises épileptiques ;
- analyse médicale : s’agit-il de crises à début focal ou à début généralisé ?
- diagnostic syndromique ;
- recherche de la cause de l’épilepsie.
Les crises épileptiques (dont la répétition définit l’épilepsie) s’intègrent dans un syndrome épileptique, dont le diagnostic tient compte des paramètres suivants :
- âge de survenue des premières crises épileptiques ;
- sémiologie des crises et circonstances de survenue ;
- résultats EEG (intercritique et parfois critique) et éventuellement neuroradiologiques.
La classification des épilepsies comprend trois niveaux :
- le type de crise épileptique : à début focal, à début généralisé, à début indéterminé ;
- le type d’épilepsie : les épilepsies avec crises à début focal, les épilepsies avec crises à début généralisé, les épilepsies avec des crises à début focal et à début généralisé, les épilepsies avec des crises à début indéterminé ;
- le syndrome épileptique, quand cela est possible.
La classification des épilepsies, quel que soit le niveau, demande de considérer :
- la cause, répartie en six catégories : structurelle, génétique, infectieuse, métabolique, immune, inconnue ;
- les comorbidités.
Des exemples de syndromes épileptiques de l’enfant sont détaillés ci-après.
2. Syndromes épileptiques les plus fréquents
Épilepsie-absence de l’enfant (épilepsie généralisée idiopathique)
Elle représente 5 à 10 % des épilepsies de l’enfant. Elle débute vers l’âge de 5–7 ans et disparaît souvent avant l’adolescence.
Elle se manifeste par des absences pluriquotidiennes, favorisées par l’hyperpnée (déclenchement aisé d’une absence en consultation par une épreuve d’hyperpnée). Au moment du diagnostic, les absences sont le seul type de crise observée, sinon il s’agit d’un autre diagnostic.
L’EEG est indispensable pour établir le diagnostic ; il montre, de façon concomitante des absences, des bouffées de pointes-ondes généralisées, synchrones à 3 cycles/s, de début et fin brutaux. Attention aux troubles attentionnels qui est une comorbidité fréquemment associée.
Le pronostic est le plus souvent bon dès l’institution d’un traitement.
Épilepsie auto-limitée à pointes centrotemporales (EALPCT)
L’EALPCT représente 15 à 20 % des épilepsies de l’enfant. Elle survient vers l’âge de 3 à 13 ans (en moyenne 10 ans).
Les crises sont à début focal avec des phénomènes sensitivomoteurs de la région buccofaciale (avec hypersalivation et arrêt de la parole), survenant en pleine conscience le plus souvent en fin de nuit, avec généralisation secondaire possible.
L’EEG montre entre les crises des anomalies qui, associées à la clinique, permettent le diagnostic. Il s’agit de pointes-ondes amples centrotemporales unifocales ou bilatérales, avec un aspect particulier en ondes biphasiques. On observe une augmentation de leur nombre au cours du sommeil.
Le pronostic est excellent, avec guérison constante avant l’âge de 15 ans. Attention aux troubles attentionnels et cognitifs qui sont des comorbidités pouvant être associées. Le traitement n’est pas systématique compte tenu de la rareté et de la brièveté des crises, ainsi que leur caractère nocturne qui n’impacte pas les activités de l’enfant.
Épilepsie-absence de l’enfant : absences pluriquotidiennes favorisées par l’hyperpnée, de bon pronostic.
C. Prise en charge au long cours de l’épilepsie
1. Stratégie thérapeutique
Le traitement ne doit être introduit que si le diagnostic d’épilepsie est confirmé.
La molécule doit être choisie en fonction du type de crise épileptique, du syndrome épileptique et parfois de l’étiologie. Il ne faut pas utiliser de traitement d’épreuve en cas de doute diagnostique sur la nature épileptique des phénomènes.
Il est important aussi de tenir compte du profil du patient et des contre-indications et effets secondaires potentiels des traitements.
Il faut débuter par une monothérapie et chercher la dose minimale efficace en introduisant progressivement le traitement. Le traitement ne devra pas être arrêté brutalement.
L’enfant devra être revu 1 à 2 mois après l’introduction pour vérifier l’efficacité sur les crises et les effets indésirables, puis tous les 6 mois. Le bilan initial et le suivi comprendront systématiquement l’évaluation du retentissement cognitif, point majeur dans les épilepsies de l’enfant.
2. Autres éléments de prise en charge
Il est important que les éléments suivants soient pris en compte : la connaissance de la maladie et la connaissance des éventuels facteurs déclenchants des crises et des risques liés aux crises (qui dépendent du type d’épilepsie et de son contrôle). La plupart des enfants épileptiques peuvent avoir une vie normale, mais il peut arriver que certains sports soient contre-indiqués. L’orientation professionnelle doit être anticipée en cas d’épilepsie qui persiste à l’âge adulte.
L’information sur le traitement (molécules, observance, effets secondaires…) et la conduite à tenir en cas de crise, par l’enfant, et par l’entourrage, est indispensable.
Cela passe par de l’éducation thérapeutique de l’enfant et de ses parents.
Dans les épilepsies graves du fait du retentissement cognitif, psychoaffectif, familial, éducatif et scolaire pour l’enfant, de crises fréquentes ou sévères, d’effets indésirables importants, un projet éducatif (dont PAI) est à mettre en place ainsi qu’une demande de prise en charge en ALD.
L’épilepsie est une maladie chronique avec un vécu souvent difficile pour l’enfant et pour la famille. Un soutien psychologique peut être utile pour l’enfant épileptique et ses parents.
Traitement de fond uniquement si le diagnostic d’épilepsie est confirmé.
Monothérapie avec évaluation de l’efficacité, de l’observance et de la tolérance.
Éducation thérapeutique de l’enfant et de ses parents.
Complément en ligne
Une vidéo en ligne est associée à ce chapitre. Elle est indiquée dans la marge par le pictogramme

Vidéo 52.1. Infantile spasms are an emergency.
Avec l’aimable autorisation du Infantile Spasms Action Network (https://infantilespasms.org).
Références

|
SRLF, SFMU, en collaboration avec le GFRUP, Groupe francophone de réanimation et urgences pédiatriques. Prise en charge des états de mal épileptiques en préhospitalier, en structure d’urgence et en réanimation dans les 48 premières heures (à l’exclusion du nouveau-né et du nourrisson). Recommandations formalisées d’experts, 2018. https://www.srlf.org/wp-content/uploads/2018/06/22062018_RFE-Etat-de-ma…- SRLF-SFMU.pdf |

|
Fisher RS, Cross JH, French JA, et al. Classification opérationnelle des types de crises de la Ligue Internationale contre l’Épilepsie. Epilepsia 2017;58(4):522–30. Traduction française, février 2020. https://www.ilae.org/files/ilaeGuideline/OperationalClassification-Fish… |
|

|
Scheffer IE, Berkovic S, Capovilla G, et al. Classification des épilepsies de la Ligue Internationale contre l’Épilepsie. Epilepsia 2017:1–10. Traduction française, janvier 2020. https://www.ilae.org/files/ilaeGuideline/ClassificationEpilepsies-Schef… |
