Items, objectifs pédagogiques
Item 174 – Pathologie infectieuse chez les migrants adultes et enfants
- Diagnostiquer les pathologies infectieuses les plus fréquentes rencontrées chez les migrants.
- Connaître les conseils d’hygiène et de prévention adaptés aux conditions de vie des migrants.
Item 175 – Voyage en pays tropical de l’adulte et de l’enfant : conseils avant le départ, pathologies du retour : fièvre, diarrhée, manifestations cutanées
- Connaître les conseils d’hygiène et de prévention adaptée, y compris la vaccination anti-amarile.
- Connaître les principales causes de fièvre, diarrhée, de manifestations cutanées et de manifestations cutanées au retour d’un pays tropical.
Item 170 – Paludisme
- Connaître les circonstances imposant la recherche d’un paludisme et les examens complémentaires permettant de confirmer le diagnostic et d’évaluer le retentissement.
- Connaître les critères de gravité, les principes de l’hospitalisation.
- Connaître le traitement et les principes de la surveillance d’un accès palustre.
- Connaître les principes de la prévention antivectorielle et de la protection médicamenteuse.
- Accéder aux sources d’information permettant la mise en œuvre des mesures de prophylaxie adaptées.
- Identifier les situations d’urgence et planifier leur prise en charge.
Avant de commencer…
Les enfants migrants primo-arrivants accompagnant leurs parents ou isolés et les enfants vus dans le cadre de consultations d’adoption sont une population pédiatrique particulièrement fragile. Dans les deux cas, ces enfants nécessitent un dépistage et une prise en charge de pathologies d’importation mais aussi de pathologies chroniques, de malnutrition, de psychotraumatismes et une mise à jour des vaccins.
Les voyages d’enfants en pays tropical nés en France sont redevenus fréquents après une diminution transitoire en lien avec la pandémie de COVID-19. Ces enfants, qui sont le plus souvent issus de familles de migrants, vont séjourner dans leur famille d’origine et sont très à risque par rapport au tourisme classique.
L’enfant voyageur requiert une prise en charge spécifique en cas de fièvre, diarrhée ou manifestations cutanées au retour.
Parmi les pathologies de retour, le paludisme est une des affections les plus sévères, dont il faut connaître les principaux aspects pédiatriques.
Il est important de souligner la nécessité de la prévention des risques en amont du voyage et de ses spécificités pédiatriques.
I. Pathologie infectieuse des enfants migrants
A. Généralités
Selon l’UNESCO, on définit comme enfant migrant, tout enfant qui vit de manière temporaire ou permanente dans un pays dans lequel il n’est pas né et qui a acquis d’importants liens sociaux avec ce pays. Ce terme désigne les enfants réfugiés qui fuient les conflits de leur pays, ainsi que les migrants économiques et inclut les enfants migrant avec leurs parents, les enfants adoptés et les enfants migrant seuls, aussi appelés mineurs non accompagnés (MNA) ou mineurs isolés étrangers (MIE).
B. Première consultation
Elle doit se dérouler au plus tôt, dans le mois suivant l’arrivée.
La recherche de pathologies sous-jacentes en particulier infectieuses et l’évaluation de la protection vaccinale sont essentielles, avec :
- un examen clinique détaillé ;
- une courbe staturo-pondérale et une évaluation de l’état nutritionnel (IMC, poids, taille, poids pour l’âge, taille pour l’âge) ;
- une courbe de périmètre crânien et une évaluation du développement psychomoteur (en particulier pour l’enfant adopté) ;
- un bilan biologique de dépistage comportant : NFS-plaquettes, ferritinémie, ASAT et ALAT, glycémie, ionogramme sanguin, urée, créatinine, électrophorèse de l’hémoglobine (Afrique subsaharienne) ; un dosage de la plombémie (saturnisme) ;
- une recherche de maladies transmissibles par la mère : sérologies syphilis, VIH, hépatite B (antigène HBs, anticorps anti-HBs et anti-HBc) et hépatite C, ainsi qu’une recherche des IST chez l’adolescent (syphilis, gonocoque, Chlamydia, VIH) ;
- une recherche de grossesse chez l’adolescente ;
- une recherche de tuberculose (radiographie de thorax, test immunologique) ;
- une parasitologie des selles ; une sérologie anguillulose et bilharziose, une recherche de paludisme, en cas de provenance de zone d’endémie ;
- l’évaluation d’un psychotraumatisme dans le cadre d’un parcours migratoire difficile, la recherche d’un antécédent de violences sexuelles ou de mutilations sexuelles féminines ;
- le recueil des vaccinations réalisées dans le pays d’origine (le programme de vaccination de chaque pays est accessible sur le site internet de l’OMS) et, en cas de doute ou information incomplète (situation la plus fréquente), des sérologies vaccinales (notamment tétanos, hépatite B, hépatite A et varicelle) peuvent être réalisées (voir chapitre 41).
C. Situations rencontrées
Des problèmes de santé peuvent ainsi être retrouvés dans près de la moitié des cas : problèmes nutritionnels, parasitoses digestives, pathologies dermatologiques, anémies, difficultés comportementales.
Dans certaines situations, l’enfant est porteur d’une pathologie chronique et est arrivé en France pour un diagnostic ou une prise en charge de cette pathologie (drépanocytose…).
Des pathologies infectieuses telles que la tuberculose, les infections osseuses chroniques, les hépatites, l’infection à VIH sont également possibles.
En dehors de la situation spécifique de l’adoption, il est important de prendre en compte rapidement la précarité très fréquente de ces familles qui peut considérablement alourdir la prise en charge des enfants migrants : permanence d’accès aux soins de santé (PASS), assistante sociale, demande d’aide médicale d’État, aide à la régularisation, aide à l’obtention d’un logement… Les mineurs non accompagnés doivent être mis à l’abri et protégés par l’aide sociale à l’enfance (ASE).
Si une hospitalisation est nécessaire, un isolement en chambre seule jusqu’à la vérification de l’absence de portage de bactéries multirésistantes doit être effectué.
II. Orientation diagnostique devant une fièvre ou un autre symptôme chez l’enfant au retour d’un voyage en pays tropical
A. Particularités des enfants voyageurs
1. Risques reliés à l’âge pédiatrique
Le comportement de l’enfant expose à de nombreux risques : exposition au péril orofécal par de nombreux contacts mains-bouche, aux infections parasitaires acquises par contact avec le sol (ascaridiose, ankylostomiase…), expositions liées aux animaux (morsures, rage…).
L’immaturité du système immunitaire, en particulier chez le nourrisson, expose ceux-ci à des risques d’infections plus sévères et d’évolution plus rapide (par exemple, paludisme).
Le diagnostic des pathologies tropicales est parfois difficile. Les signes cliniques sont chez l’enfant souvent peu spécifiques, difficiles à mettre en évidence en l’absence de coopération chez les plus jeunes enfants et peuvent varier avec l’âge. Ceci peut conduire à un accroissement des délais diagnostiques.
La prophylaxie de certaines infections est difficile à l’âge pédiatrique (formes galéniques mal adaptées, difficultés d’observance…).
2. Enfants séjournant dans leur famille d’origine
La plupart des enfants voyageurs quittant la France pour un pays tropical ou subtropical sont nés en France métropolitaine de parents migrants, et rendent visite à leur famille restée dans leur pays d’origine.
Les séjours sont souvent plus prolongés que ceux d’enfants voyageant dans un cadre touristique. Les enfants sont plus jeunes et ont des risques plus importants de contracter des maladies en rapport avec leur séjour.
Ces familles consultent fréquemment dans un délai court avant leur départ, ce qui rend difficile le suivi des recommandations (prophylaxie, vaccins…). Elles ont souvent des ressources financières limitées dans un contexte de vaccination et prophylaxie du voyage non remboursées. Elles n’ont pas toujours la perception des risques encourus, du temps nécessaire pour bien préparer le séjour et ont parfois des difficultés à respecter au sein de leur famille d’origine les règles de prévention, notamment hygiéno-diététiques préconisées avant le départ.
B. Épidémiologie des pathologies de retour chez l’enfant voyageur
Les pathologies varient en fonction du lieu de provenance. Les principales pathologies associées à de la fièvre sont les diarrhées, les infections respiratoires basses en provenance d’Afrique du Nord, le paludisme, les infections respiratoires basses, les diarrhées en provenance d’Afrique subsaharienne, les atteintes cutanées en provenance d’Amérique du Sud (en général non fébriles).
Les diarrhées peuvent être d’origine bactérienne à salmonelles (le plus souvent mineures), shigelles, Campylobacter, E. coli enterotoxinogène, Yersinia mais aussi à des virus (rotavirus, norovirus en particulier) ou des parasites (giardiase…).
Parmi les atteintes dermatologiques, les morsures, les piqûres ou plaies impétiginisées, les larva migrans (infection sous-cutanée par une larve d’ankylostome du chien ou du chat souillant le sol) sont les plus fréquentes. La leishmaniose cutanée est moins fréquente.
Aucun signe clinique n’a de valeur prédictive positive significative d’une étiologie particulière mais l’ictère et l’hépatomégalie ont une bonne valeur prédictive positive d’hépatite virale aiguë.
Même si les affections cosmopolites (simples ou sévères) sont les plus fréquentes, les affections « tropicales » ou « importées » doivent être éliminées car elles sont potentiellement très sévères (par exemple, paludisme)
C. Démarche diagnostique devant une fièvre de retour chez l’enfant (fig. 40.1)
1. Anamnèse
La notion d’un voyage à l’étranger, en particulier en zone tropicale, est à systématiquement rechercher à l’interrogatoire devant toute fièvre quelle que soit la période de l’année.
L’anamnèse doit être rigoureuse, avec accès aux caractéristiques épidémiologiques actualisées des pays visités (sites internet OMS, CDC : épidémies en cours, pathologies endémiques).
Le délai entre le retour en métropole et le début de la fièvre ne doit pas être un argument pour éliminer formellement toute probabilité de maladie d’importation. Toutefois, ces pathologies surviennent le plus souvent dans les 3 mois suivant le retour.
Informations indispensables :
- la zone de séjour de l’enfant : si cette dernière est une zone d’endémie palustre, cela doit conduire immédiatement à effectuer une recherche de paludisme ;
- les conditions de séjour (ville, campagne, mixte), saison ;
- la prévention du péril orofécal (eau de boisson, baignade) ;
- le contact avec des animaux et les morsures et/ou piqûres éventuelles, les éventuels traumatismes ou plaies ;
- les vaccinations et prophylaxie antipalustre si séjour en zone d’endémie (prophylaxie adaptée, compliance à la prophylaxie…).
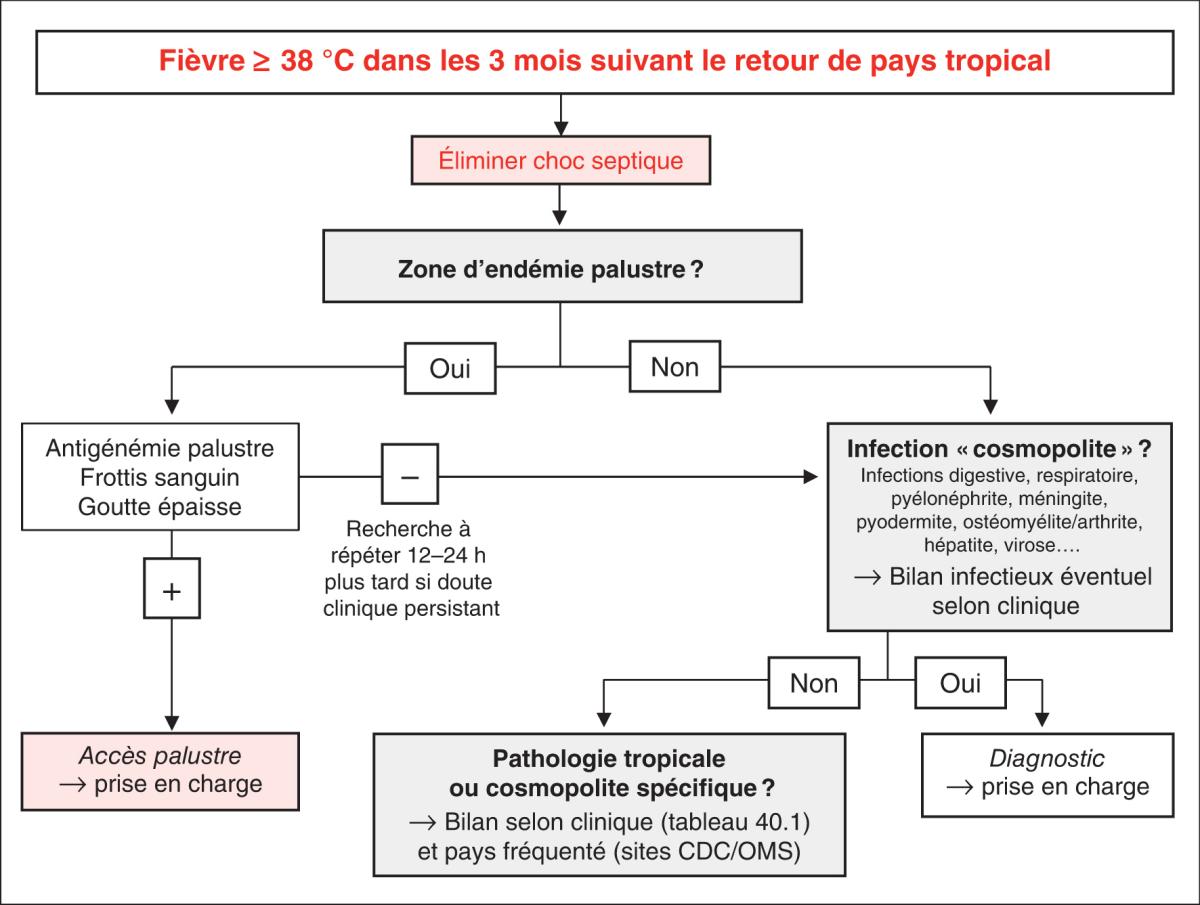
Fig. 40.1. ![]() Algorithme diagnostique d’une fièvre de retour de pays tropical chez l’enfant.
Algorithme diagnostique d’une fièvre de retour de pays tropical chez l’enfant.
2. Examen physique
Recherche systématique des signes de gravité évoquant un sepsis.
Recherche de signes d’orientation clinique (bien que peu spécifiques) :
- un ictère peut être observé en cas d’hépatite virale aiguë, de paludisme, de leptospirose, d’arbovirose ;
- une hépatomégalie doit faire évoquer la possibilité d’une fièvre typhoïde, d’une hépatite virale aiguë ou d’un paludisme ;
- la mise en évidence d’une splénomégalie est possible en cas de paludisme, leishmaniose viscérale, brucellose, fièvre typhoïde ou dengue ;
- une éruption est fréquente en cas d’arbovirose (dengue, Zika, chikungunya).
3. Enquête paraclinique
En dehors de la recherche de paludisme en cas de fièvre dans les 3 mois suivant le retour de zone d’endémie, un bilan paraclinique ne sera pas systématique.
Il sera effectué en fonction de la sévérité des symptômes et de points d’appel éventuels : NFS-plaquettes, CRP, hémoculture, bandelette urinaire, ponction lombaire en cas de signes méningés, bilan hépatique en cas d’ictère, coproculture et parasitologie des selles en cas de diarrhée, radiographie de thorax en cas de toux ou de signes de détresse respiratoire.
Il est important de répéter la recherche de paludisme 12 à 24 heures plus tard si la première recherche (négative) a été réalisée par frottis et/ou test de diagnostic rapide et que la fièvre persiste, car la sensibilité de ces tests est moins bonne que celle de la goutte épaisse et/ou de la PCR.
Bien que Plasmodium falciparum soit l’espèce la plus fréquemment retrouvée dans les cas de paludisme d’importation en France après un séjour en Afrique subsaharienne, d’autres espèces peuvent donner des fièvres récurrentes qui peuvent se révéler plusieurs mois après le retour (P. vivax, P. malariae et P. ovale).
En l’absence de pathologie « cosmopolite » retrouvée, des examens de deuxième intention pourront être réalisés en tenant compte du pays visité et du délai d’incubation des pathologies recherchées et des signes cliniques et paracliniques d’orientation (tableau 40.1 et fig. 40.1).
En cas de fièvre, recherche d’un voyage en zone tropicale.
Rechercher un paludisme en cas de fièvre survenant dans les 3 mois suivant le retour de zone d’endémie et ce quels que soient les symptômes associés.
Tableau 40.1. ![]() Caractéristiques des principales pathologies infectieuses spécifiques de zones tropicales et subtropicales. (Liste non exhaustive par ordre alphabétique.)
Caractéristiques des principales pathologies infectieuses spécifiques de zones tropicales et subtropicales. (Liste non exhaustive par ordre alphabétique.)
| Pathologies | Incubation | Contamination | Signes cliniques d’appel | Signes biologiques d’appel | Diagnostic |
|---|---|---|---|---|---|
| Amœbose hépatique | 14 j-plusieurs mois | Orofécale | Hépatomégalie douloureuse Autres localisations viscérales |
Polynucléose | Sérologie Imagerie |
| Borreliose | 1–10 j | Tiques | Céphalées, troubles digestifs, splénomégalie | Polynucléose, cytolyse hépatique, méningite lymphocytaire | Frottis sanguin (QBC®) |
| Brucellose | 7–28 j | Lait, viandes d’ovins, caprins Rurale |
Hépatomégalie, splénomégalie, adénopathies Foyers tardifs ostéoarticulaires |
Leucopénie | Hémoculture Sérologie de Wright |
| Fièvre hémorragique virale (sauf Ebola) : dengue ou autre arbovirose | 4–8 j | Moustiques (Aedes) Rurale Urbaine |
Syndrome pseudo-grippal Éruption |
Thrombopénie Leucopénie |
Sérologie Antigénémie NS1 |
| Distomatose | 1 mois | Consommation de végétaux crus | Ictère fébrile récurrent | Hyperéosinophilie | Sérologie |
| Hépatite A | 28–30 j | Orofécale | Ictère | Cytolyse hépatique | Sérologie |
| Leishmaniose viscérale | 2–6 mois | Phlébotome | Hépatomégalie, splénomégalie, adénopathies | Anémie, leucopénie, thrombopénie, hyper-IgM | Frottis moelle Leucoconcentration Sérologie |
| Leptospirose | 7–12 j | Morsures de rongeurs Baignades en eaux souillées |
Ictère Conjonctivite Myalgies Syndrome méningé |
Hyperpolynucléose Cytolyse hépatique Méningite à liquide clair |
Sérologie |
| Paludisme | 6 j-plusieurs années | Moustiques (anophèle) | Troubles digestifs Splénomégalie |
Thrombopénie | Antigénémie Frottis-goutte épaisse PCR si disponible |
| Rickettsiose | 7–21 j | Tiques | Exanthème « Fièvre boutonneuse » |
Polynucléose | Sérologie |
| Schistosomose | 4–8 semaines | Baignades en eau douce | Phénomènes allergiques | Hyperéosinophilie | Sérologie |
| Trichinose | 2 j-1 mois | Ingestion de viande contaminée (porc) | Myalgies Œdèmes (face, extrémités) |
Hyperéosinophilie | Sérologie |
| Trypanosomose | 5–20 j | Glossines (forêts, savane) | Hépatomégalie, splénomégalie, adénopathies Signes encéphalitiques |
Hyperlymphocytose Hyper-IgM |
Frottis sanguin et LCS Frottis-goutte épaisse, sérologie sang et LCS |
| Tuberculose | 4 semaines-années | Aérienne | Signes respiratoires Amaigrissement |
Leucopénie | Radio de thorax, IDR, IGRA |
| Typhoïde | 7–18 j | Orofécale | Asthénie, céphalées, taches rosées Tuphos |
Leucopénie | Hémoculture Coproculture |
III. Paludisme chez l’enfant
A. Généralités
La France est le pays européen le plus touché par le paludisme d’importation.
On dénombre chez l’enfant environ 1 000 accès palustres importés par an, dont 10 % chez les nourrissons. Plus de 80 % de ces accès palustres sont dus à P. falciparum.
Principales spécificités pédiatriques du paludisme d’importation :
- la difficulté du diagnostic clinique ;
- le risque d’évolution vers un accès sévère ;
- le caractère souvent inadapté des formulations galéniques des antipaludiques.
Seul le paludisme d’importation à Plasmodium falciparum (espèce plasmodiale potentiellement mortelle la plus fréquente) sera traité ici.
B. Diagnostiquer un accès palustre
1. Rechercher un paludisme
Circonstances diagnostiques
En pratique, un accès palustre doit être évoqué chez tout enfant fébrile ayant séjourné récemment dans une zone d’endémie, habituellement dans les 15 jours suivant le retour, mais jusqu’à 3 mois voire au-delà.
- Signes d’appel :
la fièvre (90 % des cas) : - pouvant être constatée ou « ressentie » par les parents (sans avoir été mesurée) au domicile et être absente au moment de la consultation médicale ;
- parfois associée à une co-infection bactérienne ou virale bénigne (ORL, digestive…) pouvant entraîner une errance diagnostique, ou à une infection sévère (méningée) ;
- une hépatosplénomégalie (inconstante) ;
- des complications (parfois) :
- neurologiques : convulsions fébriles, prostration ;
- pulmonaires : détresse respiratoire aiguë ;
- autres : syndrome anémique sévère, ictère ;
- une altération de l’état général.
Confirmation paraclinique
Le diagnostic doit pouvoir être effectué dans un délai de 2 heures suivant le prélèvement.
Principales méthodes :
- le frottis sanguin à la recherche de trophozoïtes de Plasmodium falciparum ;
- la goutte épaisse ;
- les tests de diagnostic rapide sur bandelettes détectant des antigènes palustres (indispensables en urgence en attendant la confirmation du diagnostic microscopique par un laboratoire expérimenté) ;
- les techniques de PCR (très sensibles et de plus en plus utilisées).
2. Situations d’urgence
Critères cliniques et biologiques de gravité : voir infra figure 40.2 (recommandations 2017).
Examens biologiques appréciant le retentissement :
• NFS, CRP ;
• ionogramme sanguin (avec urée et créatinine) ;
• glycémie ;
• bilan hépatique complet ;
• ± gaz du sang et lactates.
Toujours réaliser un ECG avant de débuter un traitement antipaludique à la recherche d’un QT long ou de troubles du rythme.
C. Prendre en charge un accès palustre à Plasmodium falciparum
1. Orientation
L’hospitalisation initiale est systématique en cas de diagnostic d’un accès palustre simple chez l’enfant pour s’assurer de la tolérance digestive des traitements et de l’absence d’évolution vers une forme grave. Elle peut se dérouler en unité d’hospitalisation de courte durée.
La prise en charge d’un accès grave doit s’effectuer en réanimation. Les enfants ayant un accès simple avec une intolérance digestive doivent être hospitalisés en unité de surveillance continue ou en réanimation pédiatrique et bénéficier d’un traitement antipaludique par voie intraveineuse.
2. Modalités thérapeutiques
La prise en charge initiale d’un accès palustre est synthétisée dans la figure 40.2.
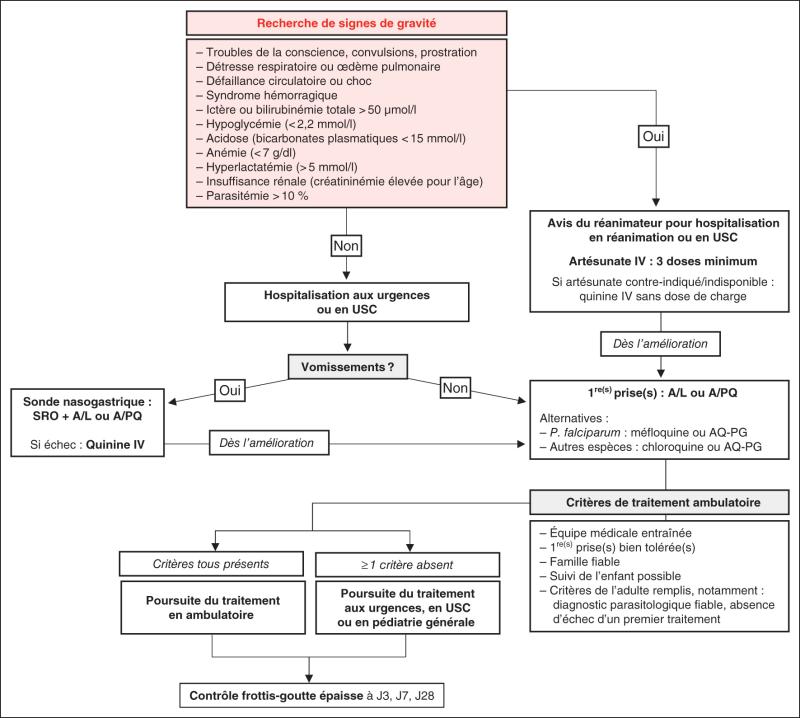
Fig. 40.2. ![]() Principes de prise en charge d’un accès palustre chez l’enfant.
Principes de prise en charge d’un accès palustre chez l’enfant.
USC : unité de surveillance continue ; SRO : soluté de réhydratation orale ;
AQ-PG : atovaquone-proguanil ; A/L : artéméther-luméfantrine ; A/PQ : arténimol-pipéraquine.
Adapté de : SPILF, 2017.
Antipaludique oral
Médicaments de première ligne chez l’enfant :
- l’arthéméther-luméfantrine (Riamet® ou Coartem®) en six prises au total sur 3 jours ;
- la dihydroartémisinine pipéraquine (Eurartesim®) en une prise par jour 3 jours de suite ;
- l’atovaquone-proguanil (Malarone®) en une prise par jour pendant 3 jours ;
- la méfloquine (Lariam®) en trois prises au total sur 1 jour.
Avant l’âge de 6 ans, les comprimés doivent être écrasés avant administration.
En cas de vomissements dans l’heure suivant la prise, le médicament doit être repris. S’ils persistent, un traitement IV doit être considéré.
L’halofantrine ne doit plus être prescrite.
Antipaludique IV
L’artésunate IV est le traitement de choix dans les accès graves.
Son obtention via une procédure d’ATU nécessite son prépositionnement à la pharmacie hospitalière afin de ne pas retarder la mise sous traitement. Sa prescription doit se faire en lien étroit avec le service de soins intensifs ou de réanimation pédiatrique, avec une surveillance initiale sous monitoring cardiorespiratoire et la réalisation d’un ECG pour éliminer un QT long. Un relais per os est envisagé dès que la prise orale est possible avec un traitement complet de 3 jours d’artéméther-luméfantrine (Riamet®) ou dihydroartémisinine pipéraquine (Eurartesim®).
La quinine IV, avec un relais par antipaludiques oraux dès que possible, est indiquée en cas d’accès palustre grave en l’absence d’artésunate IV disponible, ou éventuellement en cas d’intolérance digestive ne permettant pas la prise d’un antipaludique oral si la situation sort du cadre de l’ATU d’artésunate IV. Elle est toutefois de moins en moins utilisée au profit de l’artésunate IV.
3. Suivi de l’enfant et autres mesures
La surveillance du traitement est comparable à celle de l’adulte.
La tolérance digestive en cas de prise orale doit être évaluée.
Une surveillance clinique et biologique incluant un frottis sanguin et une goutte épaisse (associée à une NFS) est recommandée à J3 (la parasitémie doit être < 25 % de la valeur initiale) et J7 (en cas de parasitémie encore faiblement positive à J3, elle doit être négative à ce stade), ainsi qu’à J28 à la recherche d’une rechute liée à une résistance du parasite.
En cas d’utilisation de l’artésunate IV, il convient de réaliser NFS, réticulocytes, LDH et haptoglobine à J3, J7, J14 et J28 du fait d’un risque d’anémie hémolytique retardée.
Il n’y a pas lieu de reprendre une chimioprophylaxie après traitement (pour les schémas avec poursuite quelques jours après le retour), sauf en cas de nouveau séjour en zone d’endémie.
Le paludisme d’importation en France n’est pas une maladie à déclaration obligatoire.
Toute fièvre dans les 3 mois du retour d’une zone d’endémie est un paludisme jusqu’à preuve du contraire.
Hospitalisation initiale systématique en cas de paludisme chez l’enfant.
Antipaludiques oraux de première ligne pour un accès palustre simple : arthéméther-luméfantrine, atovaquone-proguanil, méfloquine. Apprécier la tolérance digestive.
Artésunate IV en cas d’accès palustre grave. Surveillance étroite.
Frottis sanguin + goutte épaisse à J3, (J7) et J28.
D. Mesures de prophylaxie
1. Prophylaxie antivectorielle personnelle
L’utilisation de moustiquaires de lit, berceau, poussette, imprégnées de pyréthrinoïdes est recommandée.
Le port de vêtements amples et couvrants est également utile pour prévenir les piqûres de moustique. L’usage de sprays insecticides à base de pyréthrinoïdes pour l’imprégnation de vêtements et le port de tenues pré-imprégnées ne sont plus recommandés du fait d’une balance bénéfice-risque défavorable avec, entre autres, un risque de neurotoxicité chez le petit enfant.
Avant l’âge de 6 mois, aucun répulsif cutané ne peut être prescrit (toxicité potentielle encéphalique en raison de l’immaturité de la barrière hématoencéphalique). Entre les âges de 6–30 mois, il peut être prescrit : DEET, citriodiol, IR 3535 (âge ≥ 12 mois).
Le répulsif doit être appliqué sur la plus petite surface de peau découverte non lésée. Il ne faut pas enduire les lèvres, les paupières, les doigts, et les zones de peau lésées. Il est préférable de laver la peau enduite quand le risque de piqûre s’est éloigné. Quel que soit le répulsif, il convient de limiter le nombre d’applications à une fois par jour avant 30 mois, deux fois par jour entre 30 mois et 12 ans, et trois fois par jour après 12 ans, ainsi que d’éviter les applications massives sur de longues périodes.
2. Chimioprophylaxie antipaludique
Elle doit tenir compte de l’âge et du poids, du terrain, de la zone visitée.
La répartition des pays en trois groupes de chloroquino-résistance a disparu.
Les prophylaxies à utiliser sont mentionnées en toutes lettres dans le Bulletin épidémiologique hebdomadaire remis à jour chaque année.
Prophylaxies disponibles :
- la chloroquine (Nivaquine®) : une prise par jour, pendant toute la durée du séjour, à poursuivre jusqu’à 4 semaines après le retour ;
- le proguanil (Paludrine®) : une prise par jour en association avec la chloroquine, pendant toute la durée du séjour, à poursuivre jusqu’à 4 semaines après le retour ; à partir de 1 an ;
- la méfloquine (Lariam®) : une prise par semaine après recherche d’une contre-indication psychiatrique (rare chez l’enfant) ou neurologique, à débuter 10 jours avant le voyage, pendant toute la durée du séjour et à poursuivre jusqu’à 3 semaines après le retour ; à partir de 15 kg mais utilisable dès 5 kg (recommandations OMS) ;
- l’atovaquone-proguanil (Malarone Enfants®) : une prise par jour, pendant toute la durée du séjour, à poursuivre jusqu’à 1 semaine après le retour ; à partir de 11 kg mais utilisable dès 5 kg (hors AMM) ;
- la doxycycline (Doxypalu®) : une prise par jour si âge > 8 ans ; pendant toute la durée du séjour, à poursuivre jusqu’à 4 semaines après le retour.
Prophylaxie antivectorielle = moustiquaires imprégnées, insectifuges-répulsifs (> 6 mois).
Chimioprophylaxie antipaludique selon poids, âge, pays visité(s), risque de transmission.
IV. Conseils d’hygiène et de prévention pour les enfants voyageurs
A. Évaluation des risques liés au voyage
État de santé de l’enfant :
- antécédents, terrain particulier ;
- traitements habituels.
Paramètres reliés aux risques :
- la ou les régions visitées et l’environnement (campagne, ville, bord de mer, altitude) ;
- la date et la durée du séjour (séjour prolongé, saison sèche ou des pluies…) ;
- le type de voyage (itinérant, villégiature expatriée ou au village familial) et les conditions de transport et d’hébergement ;
- le niveau de médicalisation locale et l’accessibilité aux soins.
B. Prévention et conseils à l’enfant voyageur
1. Vaccinations
La mise à jour du calendrier vaccinal constitue la première étape et est indispensable.
Des vaccinations peuvent être spécifiques au voyage en pays tropical (tableau 40.2).
Il faut vacciner l’enfant à partir de l’âge de 9 mois contre la fièvre jaune s’il part en zone d’endémie et en fonction de la réglementation du pays visité et des contre-indications éventuelles (vaccin vivant).
La vaccination contre l’hépatite A est aussi particulièrement importante car les pays tropicaux ou subtropicaux sont souvent des régions de forte prévalence et il s’agit d’une infection potentiellement sévère, première cause dans le monde d’hépatite fulminante chez l’enfant.
Les autres vaccinations : rabique, méningoccique conjuguée ACYW, encéphalite japonaise et encéphalite à tiques, typhoïde, peuvent être considérées en fonction du pays visité, de la saison, de l’âge, du contexte et de la durée du voyage.
Tableau 40.2. ![]() Principaux vaccins de l’enfant voyageur.
Principaux vaccins de l’enfant voyageur.
| Vaccins | Âge minimal | Modalités | Régions | Commentaires |
|---|---|---|---|---|
| Fièvre jaune Vaccin vivant atténué |
9 mois (6 mois si épidémie) | > 10 j avant le départ Validité à vie Rappel à 6 ans si effectué avant l’âge de 2 ans |
Régions intertropicales d’Afrique et d’Amérique du Sud | Principales contre-indications : immuno-dépression, allergie à l’œuf Vaccin obligatoire en zone d’endémie |
| Hépatite A Vaccin inactivé |
1 an | > 15 j avant le départ Rappel à M6–M12 |
Toutes régions tropicales ou intertropicales ou pays où l’hygiène générale est précaire | Vaccin à proposer largement |
| Méningocoque ACYW* conjugué Vaccin sous-unitaire polyosidique conjugué |
1 an | > 10 j avant le départ | Afrique subsaharienne en hiver et au printemps (saison sèche) | Possibilité de vaccination sans délai particulier après un vaccin conjugué méningococcique C |
| Rage Vaccin inactivé |
Dès l’âge de la marche | J0–J7–J21 à 28 | Asie, Afrique, Amérique du Sud | Séjour en milieu isolé ou prolongé dans un pays à risque Ne dispense pas d’un traitement curatif (deux rappels) en cas d’exposition |
| Fièvre typhoïde Vaccin sous-unitaire polyosidique |
2 ans | > 15 j avant le départ Rappel à 3 ans |
Sous-continent indien, Asie du Sud-Est, Afrique | Séjour prolongé Mauvaises conditions Facteurs de risque (drépanocytose…) Protection limitée (50–80 %) |
| Encéphalite japonaise Vaccin inactivé |
2 mois | > 10 j avant le départ (dernière injection) J0–J28 (1/2 dose ≤ 3 ans) Rappel à 12–24 mois |
Asie du Sud-Est et sous-continent indien | Séjour prolongé (> 30 j) Activités extérieures proches des rizières et marécages en saison des pluies |
| Encéphalite à tique Vaccin inactivé |
1 an | M0, M1 à 3, M5 à 12 Rappel à 5 ans |
Europe centrale, orientale, septentrionale, nord de l’Asie centrale, de la Chine et du Japon | Séjour en région rurale ou boisée en zone d’endémie de mars à novembre |
2. Prévention du paludisme en cas de séjour en zone d’endémie
Cette prévention comporte (voir § III. Paludisme chez l’enfant) la protection antivectorielle personnelle ainsi que la chimioprophylaxie.
3. Prévention et conseils de prise en charge initiale de la diarrhée du voyageur
Règles hygiéno-diététiques
L’hygiène des mains est essentielle.
Faire se laver les mains à l’eau et au savon avant le repas et après le passage aux toilettes.
Des précautions concernent les boissons et l’alimentation.
Ne pas consommer l’eau du robinet, les glaçons, les glaces artisanales, les boissons lactées coupées d’eau, les jus de fruit non pressés par soi-même. Utiliser une eau en bouteille capsulée ou une eau filtrée et désinfectée soit par microfiltration, ébullition pendant au moins 1 minute ou chloration avec du DCCNa. Encourager l’allaitement maternel chez les nourrissons.
Ne faire consommer que des aliments (viandes, œufs, poissons, crustacés légumes) cuits et chauds ou des crudités et des fruits lavés avec une eau potable ou pelés au dernier moment. Éviter les laitages non pasteurisés, les plats refroidis, les coquillages, les charcuteries, les plats à base d’œufs crus (crèmes, entremets, glaces, mousses).
Donner une conduite à tenir aux parents en cas de diarrhée
Le risque est la survenue rapide d’une déshydratation en particulier chez le nourrisson.
Sa prévention repose sur l’administration précoce de soluté de réhydratation orale (SRO) selon les modalités décrites dans le chapitre Diarrhée aiguë (voir chapitre 35). L’enfant doit être rapidement réalimenté.
Les signes de gravité devant faire consulter immédiatement un médecin doivent être expliqués : fièvre ou selles glairosanglantes ou signes de déshydratation.
Une antibiothérapie probabiliste peut être proposée dans les formes cliniques moyennes ou sévères fébriles ou avec selles glairosanglantes en l’absence de possibilité de consultation rapide et de diagnostic étiologique.
4. Prévention des risques liés aux piqûres d’arthropodes
En dehors du paludisme, les moustiques sont vecteurs d’autres infections dengue, chikungunya (piqûres de jours de moustiques du genre Aedes). Les mesures de protection antivectorielle personnelle sont les mêmes que pour le paludisme.
La prévention des morsures de tiques repose sur les répulsifs, le port de vêtement longs et clairs, l’inspection cutanée des enfants après une promenade en forêt.
5. Autres mesures de prévention
Soleil, chaleur
Ne pas exposer les enfants âgés de moins de 1 an au soleil. Éviter les heures chaudes (11 h-15 h).
Faire porter des vêtements légers, amples à mailles serrées. Protéger la tête par un chapeau à bords larges, protéger la peau découverte par une crème solaire de FPS ≥ 30 à réappliquer toutes les 2 heures. Protéger les yeux par des lunettes de soleil de forme enveloppante à verres filtrants (CE 3 ou 4).
Donner à boire de l’eau potable fréquemment.
Peau et plaies
Veiller à une hygiène corporelle quotidienne avec savonnage et séchage en particulier des plis.
Savonner et désinfecter toute plaie même minime (risque de surinfection en climat tropical).
Marche sur le sol pieds nus, baignades, accidents
Éviter le contact de la peau nue avec la terre humide ou le sable sec pour éviter le risque de certaines parasitoses (larva migrans, ankylostomose).
Proscrire toute baignade en eau douce en région intertropicale (bilharziose, leptospirose). Risque de noyade (piscine et plages non surveillées).
Prévenir les accidents de la voie publique et les accidents domestiques.
Animaux
La rage animale est fréquente dans de nombreux pays. Il est recommandé d’éviter les contacts avec les animaux (mammifères), voire d’avoir recours à la vaccination préventive en cas de séjour prolongé ou aventureux. En cas de morsure, griffure ou simple léchage d’une peau excoriée, une consultation rapide s’impose pour évaluer le risque de rage et éventuellement traiter.
6. Pharmacie de l’enfant voyageur
Elle correspond à l’équipement sanitaire pour continuer un éventuel traitement chronique, observer si nécessaire une chimioprophylaxie et parer rapidement aux événements de santé les plus fréquents en voyage (thermomètre, SRO, paracétamol, nécessaire de désinfection/pansements/traitement des brûlures…).
Informations sur les conditions du voyage. Constituer une pharmacie.
Mise à jour du calendrier vaccinal et programmation des vaccins spécifiques.
Lutte contre le péril orofécal et prise en charge initiale de la diarrhée du voyageur (SRO).
Prévention du paludisme et des risques liés aux piqûres d’arthropodes.
Hydratation et protection solaire. Pas de marche pieds nus. Pas de baignade en eau douce.
Références

|
HSCP. Avis relatif au bilan de santé des enfants étrangers isolés, 7 novembre 2019. https://www.hcsp.fr/Explore.cgi/Telecharger?NomFichier=hcspa20191107_bi… |

|
SPILF. Prise en charge et prévention du paludisme d’importation à Plasmodium falciparum : révision 2017 de la conférence de consensus de 2007. https://www.infectiologie.com/UserFiles/File/spilf/recos/2017-palu-text… |

|
BEH. Recommandations sanitaires pour les voyageurs. 2022. https://www.santepubliquefrance.fr/content/download/443355/3498546?vers… |
|

|
CDC. Travelers’s Health. https://wwwnc.cdc.gov/travel |

|
Imbert P. Fièvre chez l'enfant de retour d'un pays tropical. Pas à pas en pédiatrie. Arbres décisionnels commentés des Sociétés de pédiatrie.2023. https://pap-pediatrie.fr/files/2023_07_fievre_chez_lenfant_de_retour_du… |
