Objectif pédagogique
- Connaître les principales hypothèses diagnostiques et les examens complémentaires pertinents.
Avant de commencer…
La découverte d’un souffle cardiaque est une situation très fréquente chez l’enfant.
Ce souffle est le plus souvent « fonctionnel » (synonymes : « innocent », « bénin » ou « anorganique ») et ré-sulte de turbulences liées à l’écoulement normal du sang à travers le cœur et les vaisseaux, en l’absence d’anomalie anatomique cardiovasculaire.
Néanmoins, ce souffle est parfois créé par une anomalie morphologique cardiaque le plus souvent congénitale.
L’examen clinique, au premier rang duquel l’auscultation cardiaque, permet le diagnostic de souffle et précise ses caractéristiques.
Au moindre doute sur son origine, une échocardiographie par un médecin cardiologue expérimenté permet de porter le plus souvent un diagnostic précis.
I. Pour bien comprendre
A. Généralités
1. Nouveau-né et nourrisson
La naissance est marquée par une adaptation cardiocirculatoire transitionnelle :
- suppression brutale de la circulation placentaire ;
- début d’une ventilation pulmonaire avec déplissement alvéolaire et résorption du liquide alvéolaire ;
- accroissement du débit artériel pulmonaire lié à la diminution des résistances artériolaires pulmonaires, secondaire à la ventilation pulmonaire ;
- fermeture progressive des shunts conditionnant l’oxygénation fœtale : canal artériel, foramen ovale interatrial.
La recherche d’un souffle cardiaque en période néonatale et chez le nourrisson doit être systématique et répétée. Les souffles persistants en période néonatale et jusqu’à l’âge de 1 an sont le plus souvent organiques.
Les résistances pulmonaires étant encore élevées durant les premiers jours de vie, les souffles liés aux communications anormales (shunts) ne s’expriment souvent qu’après un délai de quelques jours de vie.
2. Grand enfant
La découverte d’un souffle est plus fréquente que chez l’adulte :
- vitesse du sang dans les gros vaisseaux plus élevée ;
- diamètre de l’aorte plus réduit ;
- paroi thoracique peu épaisse (stéthoscope très proche des structures cardiovasculaires).
Les souffles fonctionnels (anorganiques) sont les plus fréquents à cette période.
B. Cardiopathies congénitales
1. Généralités
Les cardiopathies congénitales sont fréquentes, avec une prévalence de 0,8 % des naissances vivantes.
La plupart de ces malformations cardiaques s’expriment par un souffle cardiaque organique découvert le plus souvent au cours du 1er mois de vie. Toutefois, l’absence de souffle ne suffit pas à écarter le diagnostic. D’autres signes cliniques, comme la cyanose, peuvent orienter vers le diagnostic d’une cardiopathie congénitale.
Les malformations cardiaques congénitales les plus fréquentes sont présentées dans le tableau 64.1 et la figure 64.1.
Tableau 64.1. ![]() Principales malformations cardiaques congénitales.
Principales malformations cardiaques congénitales.
| Shunts gauche-droit |
|
| Obstacles du cœur droit |
|
| Obstacles du cœur gauche |
|
| Malconnexions |
|
2. Points clés sur les principales cardiopathies congénitales
Communication interventriculaire (CIV)
- Physiopathologie : shunt VG vers artère pulmonaire (AP), avec surcharge des poumons et des cavités gauches.
- Auscultation : souffle holosystolique, maximal en parasternal gauche et irradiant en « rayons de roue » (d’intensité décroissante plus on s’éloigne du sternum) ; il est plus intense si la CIV est petite.
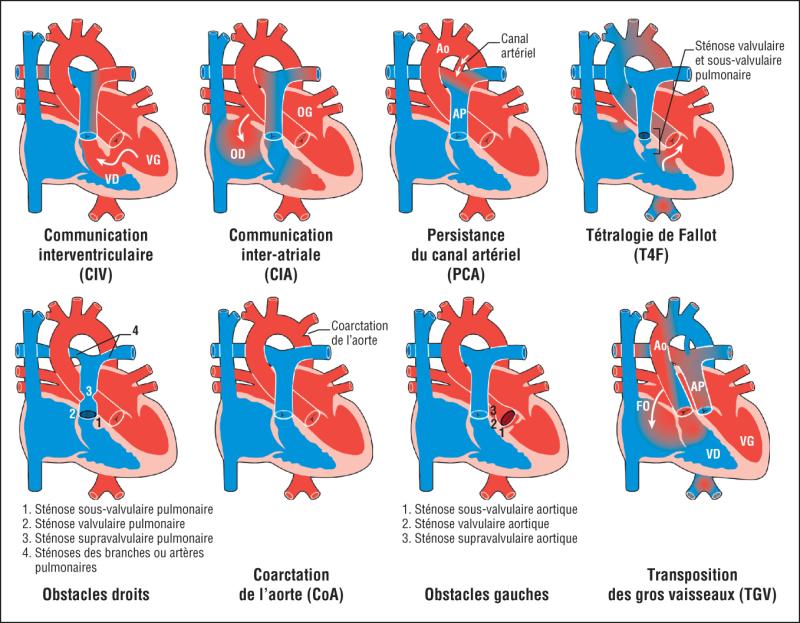
Fig. 64.1. ![]() Principales cardiopathies congénitales.
Principales cardiopathies congénitales.
OD : oreillette droite ; OG : oreillette gauche ; VD : ventricule droit ; VG : ventricule gauche.
Illustration de Carole Fumat d’après le Dr Caroline Ovaert.
- Symptomatologie :
- CIV large : signes d’hyperdébit pulmonaire apparaissant progressivement après la naissance (baisse de résistances pulmonaires) : sueurs, difficultés alimentaires, stagnation ou cassure staturo-pondérale, polypnée, tachycardie, hépatomégalie ;
- CIV petite et moyenne : enfant peu ou asymptomatique.
- Radiographie pulmonaire : cardiomégalie, vascularisation pulmonaire accentuée (CIV large).
Communication inter-atriale (CIA)
- Physiopathologie : shunt OG vers OD, avec surcharge des cavités droites et des poumons.
- Auscultation : souffle systolique doux au foyer pulmonaire, peu intense avec dédoublement fixe et constant du B2.
- Symptomatologie : enfant le plus souvent a- ou peu symptomatique (dyspnée d’effort, infections respiratoires récidivantes, parfois retard pondéral).
- Radiographie pulmonaire : cardiomégalie, vascularisation pulmonaire accentuée (CIA large).
Persistance du canal artériel (PCA)
- Physiopathologie : shunt aorte (Ao) vers artère pulmonaire (AP) avec surcharge des poumons et des cavités gauches.
- Auscultation : souffle continu sous-claviculaire gauche.
- Palpation : pouls fémoraux et huméraux bondissants (pression diastolique basse).
- Symptomatologie :
- CA large : signes d’hyperdébit pulmonaire apparaissant progressivement après la naissance (baisse de résistances pulmonaires) : sueurs, difficultés alimentaires, stagnation ou cassure staturo-pondérale, polypnée, tachycardie, hépatomégalie ;
- CA de petite taille : enfant peu ou asymptomatique.
- Radiographie pulmonaire : cardiomégalie et vascularisation pulmonaire accentuée (CA large).
Tétralogie de Fallot (T4F)
Cardiopathie cyanogène la plus fréquente, associant quatre éléments : CIV, aorte à cheval sur la CIV, sténose de la voie pulmonaire, hypertrophie ventriculaire droite.
- Physiopathologie : la sténose de la voie pulmonaire avec CIV favorise le passage droit-gauche du sang désoxygéné à travers la CIV, d’autant plus marqué que la sténose pulmonaire est serrée.
- Auscultation : souffle systolique intense au foyer pulmonaire (sténose pulmonaire).
- Symptomatologie : selon l’importance de la sténose pulmonaire :
- T4F rose : la sténose pulmonaire est peu serrée ; l’enfant est asymptomatique et est normalement (ou quasi normalement) saturé ;
- T4F bleue : la sténose pulmonaire est serrée ; il y a cyanose réfractaire ;
- la complication aiguë de la T4F est le malaise de Fallot : il survient lors d’une tachycardie engendrée par des pleurs, un effort… : l’obstacle sous-valvulaire pulmonaire se majore et augmente le shunt droite-gauche par la CIV, avec cyanose majeure ; c’est une urgence médicale voire chirurgicale.
- Radiographie pulmonaire : cœur de taille normale, en « sabot » (arc moyen creux et pointe relevée) ; la vascularisation pulmonaire sera pauvre en cas de forme bleue.
Sténose valvulaire pulmonaire (SVP)
- Physiopathologie : obstacle à l’éjection du VD ; dans les formes néonatales très sévères, l’obstacle à l’éjection du VD engendre un shunt droite-gauche au niveau du foramen ovale avec cyanose (sténose « critique »).
- Auscultation : souffle systolique au foyer pulmonaire ; le souffle est d’autant plus intense que la sténose est serrée.
- Symptomatologie :
- sténose critique du nouveau-né : cyanose réfractaire se majorant à la fermeture du canal artériel ;
- sténose modérée : enfant asymptomatique ;
- sténose sévère hors contexte néonatal : dyspnée à l’effort pouvant évoluer vers l’insuffisance cardiaque droite, syncope.
- Radiographie pulmonaire : cœur de taille normale, arc moyen convexe (dilatation post-sténotique du tronc de l’artère pulmonaire).
Coarctation de l’aorte (CoA)
- Physiopathologie : le rétrécissement de l’aorte descendante engendre une hypertension artérielle en amont, elle-même engendrant une hypertrophie ventriculaire gauche. Chez le nouveau-né avec CoA sévère, la fermeture du canal artériel majore l’obstacle avec réduction critique de la perfusion de l’hémicorps inférieur évoluant vers le choc cardiogénique.
- Auscultation : souffle typiquement systolique, perçu dans le dos, parfois en sous-claviculaire gauche et dans l’aisselle gauche.
- Palpation : pouls fémoraux diminués ; existence d’un gradient de PA entre les membres supérieurs (plus élevée) et les membres inférieurs.
- Symptomatologie :
- enfant ou adulte : HTA, éventuellement dyspnée ou crampes dans les membres inférieurs lors des efforts ;
- nouveau-né : choc cardiogénique lors de la fermeture du canal artériel.
Rétrécissement aortique congénital (Rao)
- Physiopathologie : obstacle à l’éjection du VG, engendrant une hypertrophie du VG.
- Auscultation : souffle systolique au foyer aortique, proportionnel au degré de sténose.
- Palpation : pouls faiblement perçus (pincés) en cas de sténose serrée.
- Symptomatologie :
- enfant ou adulte avec Rao sévère : dyspnée ou douleur thoracique à l’effort ;
- nouveau-né avec Rao sévère : choc cardiogénique lors de la fermeture du canal artériel.
Transposition des gros vaisseaux (TGV)
- Physiopathologie : l’aorte naît du VD et l’artère pulmonaire naît du VG. Les deux circulations sont donc en parallèle et la survie n’est possible que s’il existe des communications entre les deux circuits, via le foramen ovale perméable et le canal artériel.
- Auscultation : cyanose réfractaire isolée à la naissance, sans souffle cardiaque.
- Radiographie pulmonaire : pas de cardiomégalie, vascularisation pulmonaire normale ou augmentée.
Les cardiopathies congénitales sont nombreuses et les tableaux cliniques variés.
La sévérité et la tolérance clinique peuvent varier d’un enfant à l’autre et évoluer dans le temps.
La compréhension des principes physiopathologiques de base permet de mieux repérer les symptômes.
II. Sémiologie cardiovasculaire chez l’enfant
La découverte d’un souffle impose d’évaluer l’examen clinique cardiovasculaire complet de l’enfant à la recherche de signe(s) associé(s).
A. Interrogatoire des parents
Marqueurs de risque de cardiopathie congénitale :
- antécédents familiaux de cardiopathies congénitales : incidence d’une cardiopathie congénitale plus élevée lorsqu’un parent au premier degré est atteint ;
- antécédents familiaux de mort subite ;
- déroulement de la grossesse : médicaments ou toxiques, alcool, diabète, infections maternelles durant la grossesse comme la rubéole, fécondation in vitro ;
- anomalies chromosomiques, syndromes.
Évaluation de la limitation fonctionnelle et du retentissement :
- nourrisson : évaluation des prises alimentaires et des difficultés (par exemple, tétées ou prises de biberon longues, laborieuses, fréquentes, sudation pendant ou en dehors, endormissement après prise peu importante, vomissements alimentaires itératifs) ;
- enfant : asthénie aux jeux et à l’école (par exemple, enfant décrit comme anormalement sage ou fatigable), dyspnée à l’effort.
- à tout âge : retard de croissance (courbes, voir chapitre 1).
La douleur ou gêne thoracique est un symptôme fréquemment décrit par les enfants mais l’étiologie cardiovasculaire est très rare (< 1 %). Les syncopes sont également fréquentes chez l’enfant, le plus souvent d’origine vaso-vagale, et donc non spécifiques d’atteinte cardiaque. La survenue de ces symptômes à l’effort doit toutefois alerter !
B. Examen physique
1. Inspection
L’examen commence par l’observation de l’enfant à la recherche d’anomalies morphologiques, de difficultés de la respiration et d’anomalies de la coloration.
Dysmorphie :
- recherche de dysmorphie faciale, anomalie des extrémités et/ou anomalie des organes génitaux externes pouvant orienter vers un syndrome génétique ;
- syndromes le plus fréquemment associés aux cardiopathies congénitales :
- trisomie 21 (voir chapitre 12) : cardiopathies congénitales présentes dans 1 cas sur 2, dont 50 % de canal atrioventriculaire ;
- syndrome de Turner (voir chapitre 1) : risque accru de coarctation de l’aorte ;
- syndrome de Di George (microdélétion 22q11) : cardiopathies congénitales très fréquentes, en particulier la tétralogie de Fallot ;
- syndrome de Marfan (mutation génétique d’un gène de l’élastine) : maladie du tissu élastique avec risque de dilatation, anévrisme et rupture de l’aorte ascendante, insuffisance valvulaire aortique ou mitrale ;
- syndrome de Williams-Beuren (microdélétion du chromosome 7) : sténoses sus-valvulaires aortique et/ou pulmonaire.
Respiration :
- observation de la dynamique respiratoire, recherche de polypnée superficielle, tirage intercostal, balancement thoraco-abdominal ;
- observation de la forme du thorax : un thorax bombant en « tonneau » est un élément d’orientation vers une cardiopathie avec dilatation ventriculaire.
Cyanose :
- l’aspect bleuté des téguments et des muqueuses oriente vers la cyanose. Elle est confirmée par l’oxymétrie de pouls (saturation normale > 96 %) ;
- lorsque la cyanose est prolongée, elle peut s’accompagner d’autres signes chez l’enfant comme l’hippocratisme digital ;
- causes :
- cardiopathies congénitales : par shunt droite-gauche (par exemple, T4F) ou par malconnexion (par exemple, TGV) l’hypoxie ne répond pas à l’oxygénothérapie : on parle d’hypoxie réfractaire ;
- maladies respiratoires : elle est liée à un défaut de l’hématose pulmonaire l’hypoxie répond à l’oxygénothérapie.
2. Palpation
Palpation du thorax
Elle est effectuée avec la paume de la main pour localiser la pointe du cœur et rechercher un éventuel frémissement.
Palpation des pouls
La palpation des pouls fémoraux et axillaires est systématique.
Les caractéristiques à rechercher sont : fréquence, régularité, intensité.
Particularités et anomalies des pouls chez l’enfant :
- la palpation des pouls peut être difficile chez le nourrisson ;
- en cas de suspicion d’anomalie, l’examen doit être complété par une prise de pression artérielle aux quatre membres avec un brassard de taille adaptée.
Principales causes d’anomalies d’intensité des pouls :
- pouls mal perçus aux quatre membres : insuffisance circulatoire, sténose aortique sévère ;
- pouls des membres supérieurs mieux perçus que les pouls fémoraux : coarctation de l’aorte ;
- pouls bondissants : large canal artériel persistant, insuffisance aortique sévère.
3. Auscultation
Une bonne auscultation d’un nourrisson ou petit enfant nécessite de bonnes conditions d’examen, un enfant calme et rassuré par la présence des parents, une membrane de stéthoscope de diamètre adapté à la taille de l’enfant.
Analyse des bruits et recherche de souffle :
- identification des bruits cardiaques :
- le B1 correspond à la fermeture des valves tricuspide et mitrale ;
- le B2 correspond à la fermeture des valves aortique et pulmonaire ;
- des bruits surajoutés B3 et B4 signent un galop et sont audibles dans une myocardiopathie dilatée hypokinétique ;
- caractérisation d’un souffle : voir encadré 64.1 ;
- autres éléments à rechercher à l’ausculation :
- clicks valvulaires ;
- dédoublement constant du B2 ;
- éclat du B2 ;
- galop : B3 ou B4.
Caractéristiques d’un souffle à l’auscultation
- Timing au sein du cycle cardiaque :
- systolique ou/et diastolique ; continu (systolo-diastolique) ;
- au début, au milieu ou à la fin de la période (proto-, méso-, télé- respectivement).
- Localisation : le foyer où le souffle est le mieux perçu.
- Timbre : aigu, grave, doux, râpeux, aspiratif, humide, sec, rude…
- Intensité, cotée de 1 à 6 :
- 1 : souffle difficilement audible ;
- 2 : souffle léger mais entendu immédiatement, dans toutes les positions ;
- 3 : souffle très distinct, sans frémissement ;
- 4 : souffle très distinct, avec frémissement palpable ;
- 5 : souffle très intense, avec frémissement et restant audible avec le stéthoscope partiellement décollé ;
- 6 : souffle très intense, avec frémissement et restant audible avec le stéthoscope complètement décollé.
- Irradiation : espace de diffusion où le souffle est étendu : en « rayon de roue », en « écharpe », dans le dos…
- Variabilité : caractéristique très importante à évaluer, en fonction de la respiration (inspiration, expiration), de la position (couché, assis, debout), de la compression vasculaire (carotide ou jugulaire).
4. Autres points de l’examen physique
Signes congestifs : signes évocateurs d’insuffisance cardiaque
Particularités chez le nourrisson :
- l’hépatomégalie doit être recherchée car marqueur constant d’insuffisance cardiaque par hyperdébit pulmonaire ou d’insuffisance cardiaque droite ; la présence d’un débord hépatique pouvant atteindre 1 à 2 cm est toutefois habituelle et normale à cet âge ;
- la turgescence jugulaire et le reflux hépatojugulaire sont moins marqués que chez l’adulte ;
- les œdèmes des membres inférieurs sont rares et tardifs ;
- une prise de poids paradoxale à évaluer, malgré des prises alimentaires insuffisantes et/ou des vomissements itératifs ;
- les signes d’intolérance respiratoire avec crépitants à l’auscultation se retrouvent en cas de tableaux d’hypervascularisation pulmonaire (shunts gauche-droite larges) ou en cas de pathologies du cœur gauche avec augmentation des pressions de remplissage.
Pression artérielle
La pression artérielle augmente normalement avec l’âge. Les mesures doivent être comparées aux normes pour l’âge, la taille et le sexe (voir chapitre 50).
La prise de pression artérielle doit être faite avec un brassard de taille adaptée.
Anomalies de la pression artérielle chez l’enfant :
- un gradient tensionnel > 20 mm Hg entre le membre supérieur (plus élevé) et le membre inférieur (moins élevé) est très évocateur d’une coarctation de l’aorte ;
- une HTA chez l’enfant doit toujours faire rechercher une cause secondaire (voir chapitre 50) ; elle est le plus souvent d’origine néphrologique ou endocrinologique mais doit faire rechercher une coarctation de l’aorte.
L’interrogatoire et l’examen clinique en période néonatale et chez le nourrisson permettent le diagnostic de la majorité des cardiopathies congénitales.
Le souffle est un élément clé du diagnostic mais peut être absent même dans des cardiopathies graves (par exemple, TGV). La recherche d’autres signes comme la cyanose, les difficultés alimentaires, une symptomatologie à l’effort est indispensable à tout âge.
III. Distinguer un souffle organique d’un souffle fonctionnel
A. Le souffle fonctionnel
Un souffle fonctionnel est un souffle produit par l’écoulement normal du sang à travers le cœur et les vaisseaux. Une variation de débit, par exemple en cas de fièvre ou anémie, augmente l’intensité du souffle.
Les caractéristiques du souffle fonctionnel sont résumées dans le tableau 64.2.
Tableau 64.2. ![]() Caractéristiques du souffle fonctionnel.
Caractéristiques du souffle fonctionnel.
| Symptomatologie | |
| Temps | Bref, mésosystolique |
| Intensité | Faible (< 3/6), non frémissant |
| Variabilité | ↓ si orthostatisme ou repos ↑ si fièvre, effort ou anémie |
| Localisation maximale | Endapexien, foyer pulmonaire |
| Irradiations | Pas ou peu d’irradiation |
| Anomalies auscultatoires associées | B1 et B2 normaux, diastole libre |
| Reste de l’examen cardiovasculaire | Normal (pouls, PA, circulation périphérique) |
On peut décrire sémiologiquement 6 types de souffle fonctionnel :
- souffle musical ou vibratoire : bref et piaulant ;
- souffle pulmonaire : maximal au foyer pulmonaire, avec dédoublement variable de B2 ;
- souffle carotidien : disparaissant à la compression carotidienne ;
- souffle veineux (« hum veineux ») : continu, disparaissant à la compression veineuse jugulaire ;
- souffle de branche pulmonaire ;
- souffle cardiorespiratoire (variant avec la respiration).
Caractéristiques stétho-acoustiques excluant le diagnostic de souffle fonctionnel
= « drapeaux rouges » :
- souffle holosystolique CIV, insuffisance mitrale ;
- souffle frémissant avec tonalité râpeuse obstacle valvulaire, aortique ou pulmonaire ;
- d’un dédoublement fixe et constant du B2 CIA ;
- souffle d’intensité maximale au bord gauche du thorax coarctation ;
- présence d’un click systolique obstacle valvulaire ;
- souffle diastolique jamais fonctionnel.
B. Points clés sur les souffles organiques
Le tableau 64.3 reprend les principales caractéristiques cliniques et stétho-acoustiques des malformations cardiaques congénitales les plus fréquentes.
Tableau 64.3. ![]() Type de souffle cardiaque des cinq cardiopathies congénitales les plus fréquentes.
Type de souffle cardiaque des cinq cardiopathies congénitales les plus fréquentes.
| Type de souffle cardiaque | Intensité du souffle | ||
|---|---|---|---|
| CIV | Petite | Holosystolique, maximal en parasternal gauche, irradiant en « rayon de roue » | ++ |
| Large | + | ||
| CIA | Petite | Systolique, au foyer pulmonaire | + |
| Large | ++ | ||
| PCA | Petit | Continu, sous-claviculaire gauche | + |
| Large | ++ | ||
| T4F | Rose | Systolique, au foyer pulmonaire | ++ |
| Bleue | ++ | ||
| SVP | Modérée | Systolique, au foyer pulmonaire | + |
| Serrée | ++ | ||
| Critique | + ou 0 | ||
CIV : communication interventriculaire ; CIA : communication inter-atriale ; PCA : persistance du canal artériel ; T4F : tétralogie de Fallot ; SVP : sténose valvulaire pulmonaire ; HTP : hypertension pulmonaire.
C. Quand demander une expertise cardiopédiatrique ?
Avant l’âge de 1 an, la découverte d’un souffle cardiaque même isolé doit faire demander un avis cardiopédiatrique avec une échographie cardiaque.
Après l’âge de 1 an, un souffle isolé est le plus souvent fonctionnel.
La figure 64.2 synthétise l’attitude à avoir face à un souffle cardiaque.
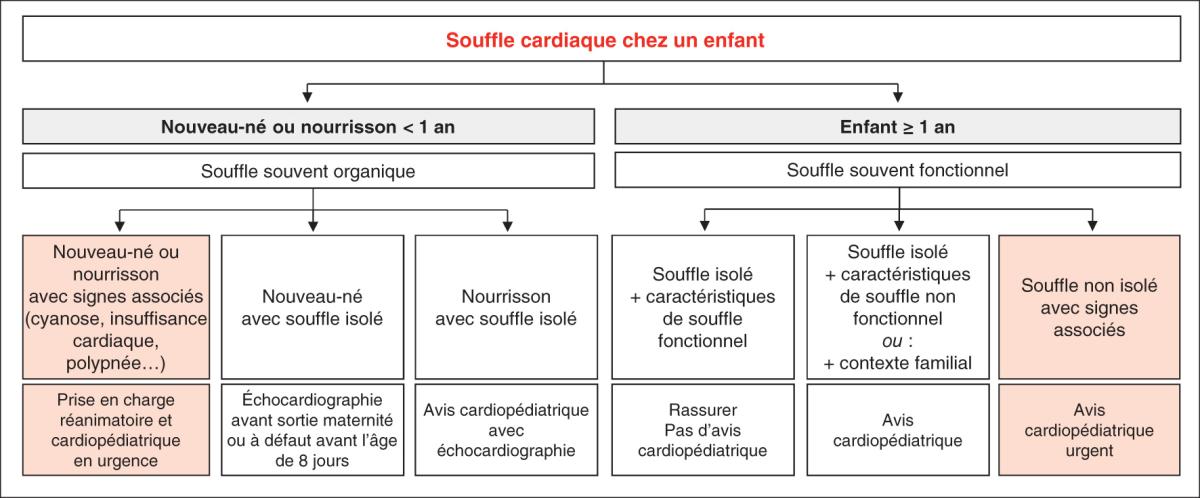
Fig. 64.2. ![]() Conduite à tenir à la découverte d’un souffle cardiaque chez l’enfant.
Conduite à tenir à la découverte d’un souffle cardiaque chez l’enfant.
D. Examens complémentaires et avis spécialisé
L’avis cardiopédiatrique avec échocardiographie transthoracique est la démarche diagnostique de choix lorsqu’une cardiopathie congénitale est suspectée.
Un bilan biologique (troponine, BNP) n’a pas d’intérêt dans l’évaluation initiale d’un souffle du nourrisson ou de l’enfant. Il pourra être utile dans l’évaluation d’une cardiopathie congénitale.
L’électrocardiogramme n’est pas systématique en cas de souffle cardiaque. Un tracé complètement normal est rassurant, mais il ne permet pas d’écarter une anomalie cardiaque mineure (petite CIV ou petite CIA, fuite ou sténose valvulaire de faible degré).
La radiographie du thorax n’est pas recommandée en cas de souffle cardiaque isolé. Elle sera réalisée en cas de signes d’insuffisance cardiaque ou pour un autre motif. Elle pourra alors orienter vers une cardiopathie en révélant une cardiomégalie ou une vascularisation pulmonaire accentuée (fig. 64.3).
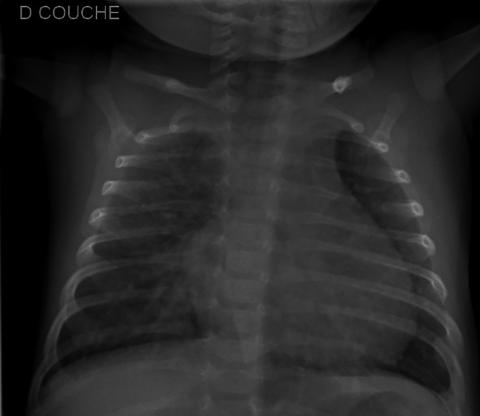
Fig. 64.3. ![]() Cardiomégalie chez un enfant avec CIV.
Cardiomégalie chez un enfant avec CIV.
Les souffles fonctionnels sont très fréquents surtout chez le plus grand enfant ; il est important d’en connaître les caractéristiques sémiologiques.
Les principales cardiopathies se caractérisent par des souffles organiques aux caractéristiques très différentes (« drapeaux rouges »).
Tout souffle chez l’enfant âgé de moins de 1 an justifie une expertise cardiopédiatrique.
IV. Principes de prise en charge
A. Souffle fonctionnel
Aucune surveillance n’est nécessaire. La famille doit être rassurée.
Aucune restriction des activités sportives n’est nécessaire.
Un souffle fonctionnel peut disparaître à l’adolescence ou parfois persister à l’âge adulte.
B. Cardiopathies congénitales
La plupart des cardiopathies congénitales sont accessibles à un traitement curatif ou palliatif par chirurgie cardiaque ou cathétérisme interventionnel.
Même après traitement curatif, des lésions résiduelles peuvent exister ou apparaître avec le temps. Un suivi « à vie », d’intensité variable en fonction des lésions, est nécessaire et habituellement planifié par le spécialiste référent.
La plupart des enfants peuvent participer aux activités sportives. Ceci doit toutefois toujours être discuté avec le spécialiste référent.
C. Prophylaxie de l’endocardite
Le risque d’endocardite est élevé dans quatre situations et nécessite une antibioprophylaxie lors des gestes dentaires à risque :
- présence d’un corps étranger intracavitaire (prothèse valvulaire, tube, pacemaker…) ;
- antécédent d’endocardite infectieuse ;
- cardiopathie cyanogène ;
- dans les 6 mois suivant la fermeture d’un shunt par patch ou prothèse, ou après 6 mois en cas de persistance d’un shunt.
Dans les autres cardiopathies, le risque est plus faible et requiert « simplement » une bonne hygiène cutanée et dentaire.
Références
Frank JE, Jacobe KM. Evaluation and management of heart murmurs in children. Am Fam Physician 2011;84(7):793–800.
