Objectifs pédagogiques
- Connaître la prévalence et les agents infectieux.
- Diagnostiquer les complications et connaître les critères d’hospitalisation ainsi que les traitements des bronchites aiguës, des bronchiolites, des exacerbations de BPCO et des pneumonies communautaires.
- Connaître le traitement de la pneumonie à pneumocoque.
Avant de commencer…
La bronchiolite aiguë est une pathologie infectieuse virale très fréquente avant l’âge de 12 mois.
Le diagnostic est exclusivement clinique.
Les situations d’urgence sont liées à la gravité des symptômes et à la vulnérabilité liée au terrain.
L’attitude thérapeutique repose avant tout sur des mesures symptomatiques (désobstructions rhinopharyngées et fractionnement alimentaire).
La prise en charge est le plus souvent ambulatoire, avec des consignes de surveillance délivrées aux parents sur les signes devant conduire à une nouvelle évaluation médicale. La prise en charge des formes modérées à graves peut faire appel à des supports ventilatoires et à l’oxygénothérapie.
La récidive doit faire évoquer un asthme viroinduit.
I. Pour bien comprendre
A. Épidémiologie
Cette pathologie infectieuse virale est très fréquente chez les nourrissons âgés de moins de 12 mois, avec environ 30 % d’entre eux atteints chaque année. Le taux d’hospitalisation fluctue selon les épidémies aux alentours de 3,5 %, les moins de 6 mois étant plus fréquemment hospitalisés, pour la plupart sans comorbidités.
Le VRS est l’agent infectieux principal (60–70 %). Il a une incubation de 2 à 8 jours et est associé aux formes les plus graves donc hospitalisées. L’élimination du virus se prolonge sur 3 à 7 jours, parfois jusqu’à 4 semaines.
D’autres virus peuvent être identifiés, notamment le métapneumovirus (10–12 %), les rhinovirus (environ 20 %, souvent en co-infection avec un autre virus), les virus parainfluenzae, le virus influenzae (grippe), les coronavirus et les adénovirus. En période de fin de printemps et début d’été, ce sont les entérovirus qui sont le plus fréquemment rencontrés.
B. Physiopathologie
La contamination est interhumaine, par gouttelettes et de façon manuportée, favorisée par la mise en collectivité.
La multiplication virale débute dans les cellules des voies aériennes supérieures (rhinite) et se poursuit dans les cellules épithéliales des bronchioles. La réaction inflammatoire, essentiellement à polynucléaires neutrophiles, entraîne une obstruction des voies aériennes, à la fois endoluminale (bouchon muqueux) et murale (inflammation pariétale). La réduction de calibre conduit à un sifflement expiratoire souvent audible (wheezing) et l’atteinte bronchiolo-alvéolaire à des crépitants. Il existe une hyperréactivité bronchique inconstante.
Il existe une augmentation considérable du travail respiratoire qui amène à un épuisement des nourrissons les plus jeunes (hypercapnie), des effets shunt par apparition d’atélectasies ou des troubles des échanges gazeux (hypoxémie).
La deuxième phase est sécrétoire avec l’apparition de râles bronchiques bulleux.
La troisième phase est réparatrice avec une guérison devant être obtenue à 1 mois.
Infection virale (VRS surtout), épidémique et saisonnière, contagieuse.
II. Diagnostiquer une bronchiolite
A. Diagnostic clinique
1. Identifier une bronchiolite aiguë
Définition proposée par les recommandations de 2019 :
- premier épisode aigu de gêne respiratoire expiratoire chez un nourrisson de moins de 12 mois, à toute période de l’année ;
- se déroulant selon la séquence : rhinite suivie de signes respiratoires : toux, sibilants et/ou crépitants, accompagnés ou non d’une polypnée et/ou de signes de lutte respiratoire (mise en jeu des muscles accessoires intercostaux inférieurs, sternocléidomastoïdiens, asynchronisme thoraco-abdominal, battement des ailes du nez) ;
- fièvre inconstante et ne faisant pas partie de la définition.
Il est important de toujours évoquer les autres causes de détresse respiratoire, particulièrement chez le nouveau-né.
2. Écarter l’éventualité d’un autre diagnostic ou d’une pathologie associée
Un premier épisode de dyspnée sifflante peut être le mode de révélation d’autres diagnostics que celui d’une bronchiolite aiguë.
Signes devant faire particulièrement rechercher un autre diagnostic :
- manifestations respiratoires préalables (toux chronique, encombrement permanent) orientant vers une pathologie respiratoire chronique (par exemple, mucoviscidose) ;
- stridor, orientant vers une obstruction des voies aériennes, congénitale (trachéobronchomalacie, sténose congénitale) ou acquise (par exemple, angiome sous-glottique) ;
- souffle cardiaque, tachycardie, parfois hépatomégalie et œdèmes, orientant vers une insuffisance cardiaque ;
- mauvaise prise pondérale, orientant vers une pathologie chronique (cardiaque ou respiratoire) ;
- fièvre élevée devant évoquer une atteinte bactérienne, surtout chez le nouveau-né.
Bronchiolite aiguë : 1er épisode de gêne respiratoire avant l’âge de 12 mois répondant au cadre syndromique défini par les recommandations.
Évoquer une myocardite aiguë en cas de dyspnée avec tachycardie et hépatomégalie.
B. Évaluation de la gravité clinique et des facteurs de risque associés
1. Gravité clinique (tableau 56.1)
L’évaluation se fait toujours après une désobstruction rhinopharyngée (DRP).
La date du début des signes de lutte ou de la toux est à prendre en compte en raison du risque d’aggravation pendant les premières 48 heures.
Tableau 56.1. ![]() Critères de gravité de la bronchiolite aiguë (d’après HAS, 2019).
Critères de gravité de la bronchiolite aiguë (d’après HAS, 2019).
| Forme clinique | |||
|---|---|---|---|
| Légère | Modérée | Grave | |
| État général altéré (dont comportement) |
Non | Non | Oui |
| Fréquence respiratoire (mesure recommandée sur 1 minute) |
< 60/min | 60–69/min | ≥ 70/min ou respiration superficielle ou bradypnée (< 30/min) ou apnée |
| Fréquence cardiaque > 180/min ou < 80/min |
Non | Non | Oui |
| Utilisation des muscles accessoires | Absente ou légère | Modérée | Intense |
| SpO2 à l’éveil en air ambiant | > 92 % | 90 %< SpO2 ≤ 92 % | ≤ 90 % ou cyanose |
| Alimentation* | > 50 % | < 50 % sur 3 prises consécutives | Réduction importante ou refus |
| Interprétation | Les formes légères sont définies par la présence de tous les critères | Les formes modérées sont définies par la présence d’au moins un des critères (non retrouvés dans les formes graves) | Les formes graves sont définies par la présence d’au moins un des critères graves |
* À évaluer par rapport aux apports habituels : allaitement maternel et/ou artificiel et/ou diversification.
Source : Haute Autorité de santé et CNP. Prise en charge du premier épisode de bronchiolite aiguë chez le nourrisson de moins de 12 mois. Fiche Outil. Novembre 2019.
2. Facteurs de risque associés
Il existe des critères de vulnérabilité et environnementaux nécessitant une vigilance accrue lors de l’évaluation initiale. Ils apparaissent comme des facteurs associés à un risque d’hospitalisation plus élevé.
Critères de vulnérabilité :
- prématurité < 36 SA ;
- âge < 2 mois en tenant compte de l’âge corrigé (risque d’apnées) ;
- comorbidités :
- dysplasie bronchopulmonaire ;
- ventilation néonatale prolongée ;
- cardiopathie congénitale avec shunt non opérée (retentissement hémodynamique) ;
- déficits immunitaires ;
- pathologies avec un risque accru de toux inefficace et fatigabilité musculaire (maladies neuromusculaires, polyhandicap, trisomie 21, etc.) ;
- contexte social ou économique défavorable ;
- capacité de recours aux soins ne permettant pas un retour au domicile.
C. Enquête paraclinique
1. Généralités
Le diagnostic de bronchiolite aiguë est exclusivement clinique.
Aucun examen complémentaire n’est nécessaire pour le diagnostic positif. Leur prescription se justifie en cas de doute diagnostique et peut être utile selon les situations en cas de bronchiolite sévère.
2. Rationnel des explorations complémentaires
Radiographie de thorax de face
Prescription utile en cas de :
- signes de gravité clinique ;
- suspicion d’un diagnostic différentiel ou forme inhabituelle.
Signes radiographiques possibles (fig. 56.1) :
- distension thoracique :
- hyperclarté des deux champs pulmonaires ;
- élargissement des espaces intercostaux, horizontalisation des côtes ;
- abaissement des coupoles diaphragmatiques ;
- cœur apparaissant souvent comme de petit volume ;
- atélectasie(s), le plus souvent en lobaire supérieur droit ;
- pneumopathie souvent bilatérale, non systématisée, liée au virus.
Repérer des éléments sémiologiques en rapport avec un diagnostic différentiel :
- cardiomégalie (pouvant argumenter le diagnostic de myocardite aiguë) ;
- anomalies vasculaires… ;
- rarement pneumothorax ou pneumomédiastin.
Fig. 56.1. ![]() Aspect radiographique de bronchiolite aiguë.
Aspect radiographique de bronchiolite aiguë.
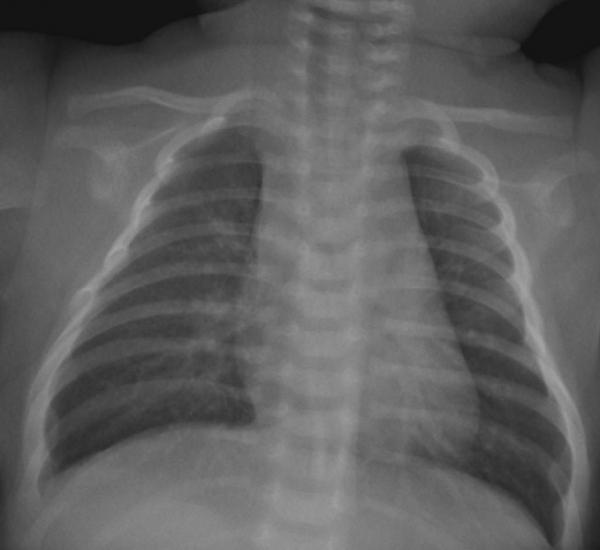
Cliché thoracique de face. Distension thoracique bilatérale, avec plus de 7 arcs antérieurs au-dessus de la coupole diaphragmatique droite.
Virologie respiratoire
La recherche du VRS dans les sécrétions rhinopharyngées est possible soit par des tests rapides, soit par des tests multiplex recherchant plusieurs virus sur un écouvillon nasal.
La virologie respiratoire ne doit pas être systématique. La seule exception concerne la recherche du virus grippal en période épidémique, qui peut conduire à la prescription d’un antiviral spécifique.
Autres examens
Ils ne sont indiqués qu’au cas par cas, en fonction des données cliniques.
Un bilan infectieux ne doit pas être systématique, y compris en cas de fièvre, même chez un nourrisson âgé de moins de 3 mois, à condition que le tableau soit typique et l’état général parfaitement conservé.
Une gazométrie veineuse n’a d’utilité que dans les formes les plus graves afin de mesurer le degré d’hypercapnie.
Prescription d’examens complémentaires utile uniquement en cas de doute diagnostique ou de signes de sévérité clinique selon les situations.
III. Argumenter l’attitude thérapeutique et planifier le suivi du patient
A. Principes de prise en charge
L’orientation initiale et les premières mesures thérapeutiques (tableau 56.2) sont fonction de la gravité clinique de la bronchiolite (forme légère, modérée ou sévère), ainsi que des facteurs de risque associés.
Aucun traitement spécifique n’a montré son efficacité sur la guérison.
Tableau 56.2. ![]() Prise en charge initiale (d’après HAS, 2019).
Prise en charge initiale (d’après HAS, 2019).
| Forme clinique | |||
|---|---|---|---|
| Légère | Modérée | Grave | |
| Examens complémentaires | Aucun de manière systématique | Aucun de manière systématique | Peuvent se discuter : radiographies de thorax, mesure de la capnie, ionogramme sanguin, NFS |
| Orientation (domicile, hospitalisation, USI, réanimation) |
Retour au domicile avec conseils de surveillance |
Hospitalisation si :
Hospitalisation à discuter si : critères de vulnérabilité ou d’environnement |
Hospitalisation systématique en USI/réanimation si :
|
| Oxygène | Non indiqué | Si SpO2 < 92 % Objectif SpO2 > 90 % au sommeil et 92 % à l’éveil |
Si SpO2 < 94 % à l’éveil Objectif SpO2 > 90 % au sommeil et > 94 % à l’éveil |
| Nutrition | Fractionnement | Fractionnement Si difficultés alimentaires : alimentation entérale en 1re intention puis si échec hydratation IV |
Fractionnement Si difficultés alimentaires : alimentation entérale en 1re intention puis si échec hydratation IV |
| Désobstruction des VAS | Systématique (aspirations nasopharyngées non recommandées), pluriquotidienne | ||
| Kinésithérapie respiratoire de désencombrement bronchique | Non recommandée | Non recommandée | Contre-indiquée |
| À discuter selon comorbidités (par exemple, pathologie respiratoire chronique, pathologie neuromusculaire, toux inefficace) | |||
| Traitements médicamenteux | Pas d’indication : bronchodilatateur, adrénaline, sérum salé hypertonique, corticothérapie, antibiothérapie systématique Contre-indication : sirop antitussif, fluidifiant bronchique |
||
Source : Haute Autorité de santé et CNP. Prise en charge du premier épisode de bronchiolite aiguë chez le nourrisson de moins de 12 mois. Fiche Outil. Novembre 2019.
B. Prise en charge des formes ambulatoires
La prise en charge des formes ambulatoires repose essentiellement sur la libération des voies aériennes supérieures (DRP, lavages de nez) et sur le fractionnement de l’alimentation.
La surveillance nécessite une information et une éducation des parents, un lien avec les médecins traitants ainsi que les réseaux de ville.
Les parents ou aidants doivent être formés pour réaliser correctement un lavage de nez (encadré 56.1).
Les conseils de surveillance donnés aux parents doivent être clairs et compréhensibles (encadré 56.2).
Une forme légère avec des critères de vulnérabilité ou environnementaux (notamment : âge < 2 mois, prématurité, comorbidité, contexte social défavorable…) justifiera d’une vigilance accrue avec consultation quotidienne par un des acteurs du réseau de premier recours.
Encadré 56.1
Technique de lavage du nez
(désobstruction rhinopharyngée, DRP)
La désobstruction rhinopharyngée est un lavage de nez qui consiste à instiller du sérum physiologique dans les narines pour évacuer les sécrétions nasales. Ce geste est indolore, même s’il peut se révéler désagréable.
Avant de commencer, lavez-vous les mains et munissez-vous de dosettes de sérum physiologique à usage unique.
Ensuite, procédez en cinq étapes :
- Allongez votre bébé sur le dos ou sur le côté, et maintenez impérativement sa tête sur le côté. Cela est très important, pour éviter les risques de « fausse route » (passage involontaire de sérum dans les voies respiratoires). Si nécessaire, faites-vous aider pour maintenir votre enfant dans cette position.
- Placez doucement l’embout de la dosette à l’entrée de la narine située le plus haut, par rapport à la position de votre bébé.
- En appuyant sur la dosette, introduisez entièrement son contenu dans la narine. En même temps, fermez la bouche de votre enfant, afin que le sérum ressorte par l’autre narine avec les sécrétions nasales.
- Attendez que votre bébé ait dégluti correctement.
- Essuyez son nez à l’aide d’un mouchoir jetable.
Répétez cette opération pour l’autre narine en utilisant une autre dosette, en couchant votre bébé et en lui tournant la tête de l’autre côté.
Source : AMELI, 30 janvier 2020. https://www.ameli.fr/assure/sante/bons-gestes/petits-soins/pratiquer-la….
Encadré 56.2
Conseils aux parents en cas de premier épisode de bronchiolite aiguë
Nouvelle consultation médicale de l’enfant si :
- son comportement change et vous paraît inhabituel (fatigué, moins réactif ou très agité, geint un peu) ;
- sa respiration est devenue plus rapide ;
- il devient gêné pour respirer et il creuse son thorax ;
- il boit moins bien sur plusieurs repas consécutifs.
Appel du 15 d’emblée si :
- il devient bleu autour de la bouche ;
- il fait un malaise ;
- il fait des pauses respiratoires ;
- sa respiration devient lente tout en restant très gêné pour respirer ;
- il ne réagit plus, est très fatigué, dort tout le temps, geint ;
- il refuse de boire les biberons ou de prendre le sein.
Source : Haute Autorité de santé et le CNP. Prise en charge du premier épisode de bronchiolite aiguë chez le nourrisson de moins de 12 mois. Fiche Outil. Novembre 2019.
C. Prise en charge des formes hospitalisées
Les modalités nutritionnelles (nutrition entérale ou hydratation IV) ainsi que les critères de mise en route d’une oxygénothérapie sont précisés dans le tableau 56.2.
En l’absence d’amélioration ou en cas d’aggravation sous oxygénothérapie standard, un support ventilatoire (oxygénothérapie à haut débit, CPAP ou VNI) est proposé.
L’initiation et la surveillance des 24 premières heures requièrent un lieu adapté et un personnel formé et suffisant, et peuvent nécessiter le transfert dans un établissement ayant une unité de soins continus/intensifs, réanimation.
La surveillance clinique est pluriquotidienne dans les 48 premières heures, où il existe un risque de dégradation rapide surtout en cas de vulnérabilité (âge < 2 mois). Elle porte sur la détresse respiratoire, la tolérance de l’alimentation, la réactivité ou l’état d’épuisement du nourrisson. La surveillance du poids est quotidienne.
La sortie d’hospitalisation est autorisée si l’enfant est sevré en oxygène depuis au moins 4 heures incluant une période de sommeil et s’il est autonome sur le plan alimentaire (au moins la moitié de ses rations quotidiennes).
D. Évolution
L’évolution habituelle d’une bronchiolite conduit le plus souvent vers la guérison, qui doit être obtenue à 1 mois.
La persistance de signes respiratoires quotidiens après ce délai doit faire demander un avis spécialisé pour éliminer une bronchiolite oblitérante ou une évolution vers un asthme viro-induit.
La mortalité est rare, suite à des évolutions de type syndrome de détresse respiratoire aiguë de l’adulte.
Le risque de présenter une deuxième bronchiolite a été évalué à 50 % sur des études anciennes. La survenue d’un troisième épisode sifflant doit faire porter le diagnostic d’asthme.
En cas de deuxième épisode de bronchiolite, l’existence d’un terrain atopique familial ou personnel peut rendre licite un traitement d’épreuve par des bronchodilatateurs avec nécessité d’une évaluation systématique de son efficacité (auscultation et évaluation des signes de lutte avant/après) avant de poursuivre la prescription.
Troisième épisode de dyspnée sifflante évoquer un asthme.
E. Prévention des infections à VRS
1. Mesures préventives générales
Objectifs :
- réduire l’incidence de la bronchiolite et différer l’âge d’un premier épisode ;
- éviter la dissémination de cette affection (caractère épidémique).
Mesures générales :
- éviction de facteurs favorisants (tabagisme pendant la grossesse, tabagisme passif, garde en collectivité avant l’âge de 6 mois pour les enfants les plus à risque) ;
- informations sur le mode de contamination, distanciation systématique de 2 mètres en périodes épidémiques sauf pour les parents, éviter les transports en commun, magasins, promiscuité inutile ;
- décontamination quotidienne des objets et des surfaces en collectivité.
Mesures spécifiques en milieu hospitalier :
- mise en place d’un « plan bronchiolite » dans les services de pédiatrie ;
- port du masque pour le personnel soignant ; lavage des mains au SHA ; surblouse lors des soins proches.
Il n’existe pas à ce jour de vaccin anti-VRS mais des études sont en cours.
2. Anticorps monoclonaux contre le VRS
Le palivizumab est indiqué depuis plusieurs années chez les nourrissons prématurés les plus à risque d’hospitalisation liée au VRS et à certaines pathologies chroniques graves du nourrisson.
En 2023, le nirsévimab, nouvelle molécule dont l’administration est en 1 injection, sera proposé à tous les nourrissons pour leur première saison épidémique de VRS.
Références
Mortamet G, Baudin F, Pouyau R, et al. ; Groupe francophone de réanimation et urgences pédiatriques (GFRUP). Prise en charge de la bronchiolite aiguë grave chez le nourrisson de moins de 12 mois hospitalisé en soins critiques pédiatriques. Perf Ped 2023;6(2):154–9.

|
HAS. Prise en charge de la bronchiolite du nourrisson. 2019. http://www.has-sante.fr/portail/upload/docs/application/pdf/bronchio.pdf |

|
HAS. Réponses Rapides : Nirsévimab (Beyfortus®) dans la prévention des bronchiolites à virus respiratoire syncytial (VRS) chez les nouveau-nés et les nourrissons. 2023 https://www.has-sante.fr/upload/docs/application/pdf/2023-09/reponse_ra… |
