Items, objectifs pédagogiques
Item 71 – Troubles des conduites alimentaires chez l’adolescent et l’adulte (voir item 253)
- Diagnostiquer les troubles des conduites alimentaires chez l’adolescent et l’adulte.
- Connaître les principales anomalies métaboliques associées à ces désordres et leur prise en charge en aigu.
Item 251 – Amaigrissement à tous les âges : exemple de l’adolescent
- Connaître les principales hypothèses diagnostiques et les examens complémen-taires pertinents.
Avant de commencer…
Les troubles des conduites alimentaires (TCA) les mieux caractérisés sont l’anorexie mentale, la boulimie nerveuse et l’hyperphagie boulimique. Il faut connaître également le trouble de restric-tion/évitement (ARFID), certaines formes de pica et le mérycisme.
Il s’agit de maladies chroniques altérant la santé dans sa globalité (physique, psychique, sociale).
Leur étiopathogénie est encore mal connue. Elles sont d’origines multifactorielles et en lien avec des facteurs de vulnérabilités (« terrain » génétique, facteurs socioculturels), des facteurs déclenchants (régimes alimentaires hypocaloriques, événements de vie, puberté) et des facteurs d’entretien (déséquilibres biologiques induits par le trouble, bénéfices relationnels dans l’environnement, « bénéfices » psychologiques).
Les définitions les plus utilisées sont celles du DSM-5.
Restriction, hyperphagie, vomissements, abus de laxatifs, potomanie peuvent se retrouver dans les trois grandes catégories de TCA.
L’anorexie est caractérisée par une diminution, souvent rapide, de l’indice de masse corporelle (IMC). L’hyperphagie boulimique entraîne au contraire une augmentation trop rapide de l’IMC, avec changement de couloir. Dans la boulimie nerveuse, l’IMC est relativement stable.
Le passage d’un TCA à l’autre est relativement fréquent.
I. Anorexie mentale
A. Définition
anorexie mentale est définie par plusieurs critères selon le DSM-5 (Classification américaine des troubles mentaux retenue dans ce chapitre) (tableau 42.1). Pour faire le diagnostic, les trois critères (A, B, C) sont nécessaires.
Le diagnostic est parfois difficile en raison du déni du trouble par l’adolescent ou les parents. La présence de douleurs abdominales, de maladie associée comme le diabète ou une MICI peut aussi gêner le diagnostic.
Tableau 42.1. ![]() Anorexie mentale : définition selon le DSM-5.
Anorexie mentale : définition selon le DSM-5.
| A. Restriction des apports énergétiques par rapport aux besoins conduisant à un poids significativement bas |
| B. Peur intense de prendre du poids ou comportement persistant interférant avec la prise de poids, alors que le poids est bas |
| C. Altération de la perception du poids ou de la forme de son propre corps (dysmorphophobie) |
| Le type est dit restrictif (par opposition au type accès hyperphagiques/purgatifs) si au cours des 3 derniers mois la personne n’a pas eu d’accès récurrents d’hyperphagie, ni recouru à des vomissements provoqués ou des comportements de purge (laxatifs, diurétiques) |
D’après American Psychiatric Association. DSM-5 – Manuel diagnostique et statistique des troubles mentaux. 5e édition, Elsevier-Masson, 2015.
B. Épidémiologie
Prévalence de l’anorexie mentale sur la vie : de l’ordre de 1 %.
Population concernée :
- sex-ratio : 1 garçon pour 10 filles ;
- début fréquent au cours de l’adolescence ;
- population à risque : adolescentes, pratique de sport avec contrôle de poids (danse, gymnastique, boxe), mannequinat, maladie chronique avec régime, antécédents familiaux de TCA, antécédents de violences sexuelles.
Évolution :
- c’est une maladie chronique, évoluant le plus souvent sur quelques années (moins de 2 ans en population générale) ; une anorexie débutant à l’adolescence évolue favorablement dans 60 à 70 % des cas ;
- des crises de boulimie sont assez fréquentes dans la période de reprise pondérale ;
- la mortalité, en baisse, est de l’ordre de 1 % ; elle est liée aux complications médicales (notamment troubles du rythme cardiaque sur hypokaliémie) et au suicide ; elle est rare à l’adolescence mais augmente avec l’âge.
C. Circonstances de découverte
- un amaigrissement ou un ralentissement de la croissance staturale : la surveillance de la croissance et de la corpulence (IMC) doit se poursuivre à l’adolescence ;
- une aménorrhée primaire ou secondaire ; un retard au développement pubertaire ;
- des troubles évidents de l’alimentation ;
- la découverte de vomissements provoqués ;
- la recherche systématique par une question du type « Est-ce que tu as un problème avec ton alimentation ? » ou en utilisant un questionnaire SCOFF (tableau 42.2). Ce questionnement fait partie du questionnaire HEADSSS (cf. chapitre 43 consacré au risque et à la conduite suicidaire à l’adolescence) qui doit être réalisé systématiquement chez les adolescents
Tableau 42.2. ![]() Questionnaire SCOFF.
Questionnaire SCOFF.
| Deux réponses positives sont fortement prédictives d’un trouble du comportement alimentaire |
|---|
|
D. Évaluation médicale
Anamnèse :
- histoire pondérale (courbes de croissance staturo-pondérale et de corpulence) ;
- type de restriction alimentaire ;
- conduites purgatives associées, potomanie, activité physique, autres conduites addictives ;
- antécédents médicaux, sociaux, psychologiques, traumatiques.
Évaluation somatique (fig. 42.1), recherche des critères d’urgence et des complications :
- constantes (température, FC et PA au repos et après station debout, poids, taille et IMC) et report sur les courbes de croissance ;
- évaluation de l’état cutané (paleur, lanugo, acrocyanose, purpura, hématomes par fragilité vasculaire, signes d’automutilations) ;
- degré de fonte adipeuse et musculaire ;
- recherche d’une constipation.
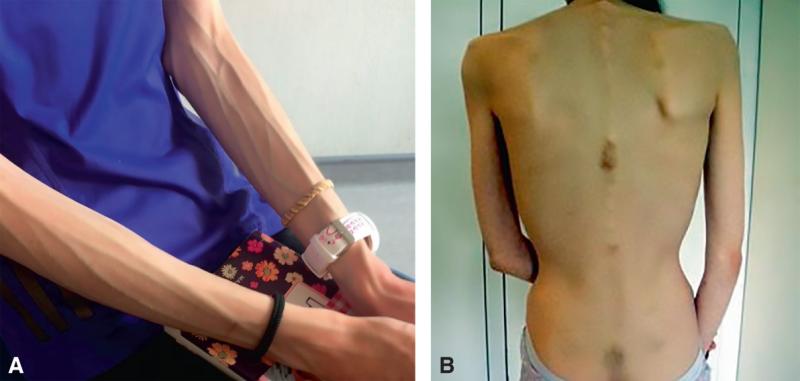
Fig. 42.1. ![]() Anorexie mentale chez une adolescente.
Anorexie mentale chez une adolescente.
A. Maigreur importante avec fonte adipeuse. B. Hématomes lombaires témoignant d’une hyperactivité physique (pratique intensive d’abdominaux).
Évaluation psychiatrique :
- recherche des troubles anciens et/ou actuels (dépression, troubles anxieux, idées suicidaires) ;
- analyse du fonctionnement familial, notamment face à cette anorexie.
Le diagnostic d’anorexie mentale est un diagnostic positif et ne doit pas être un diagnostic d’élimination. L’interrogatoire (de l’adolescent et de ses parents) et l’examen clinique sont dans la plupart des cas suffisants pour porter le diagnostic. Un bilan médical (examens complémentaires) trop exhaustif laisse les familles dans l’expectative et retarde la prise en charge.
Principaux diagnostics différentiels :
- maladies inflammatoires du tube digestif (Crohn, RCH, maladie cœliaque) ;
- hyperthyroïdie, diabète insipide, diabète de type 1 ;
- tumeur du SNC ;
- achalasie de l’œsophage ;
- dépression avec perte d’appétit.
Les modalités d’annonce diagnostique sont essentielles.
L’établissement d’une alliance thérapeutique dès le début de la prise en charge limitera les parcours trop chaotiques.
E. Examens complémentaires
Bilan paraclinique minimal :
- NFS-plaquettes (diminution possible des trois lignées ; neutropénie surtout) ;
- ionogramme sanguin avec glycémie, urée, créatininémie, phosphorémie (hypoglycémie d’adaptation, alcalose hypochlorémique et hypokaliémie possibles en cas de vomissements provoqués, insuffisance rénale, hyponatrémie en cas d’intoxication à l’eau) ;
- bilan hépatique (cytolyse de dénutrition ou de renutrition) ;
- CRP (normale) ;
- ECG (troubles ioniques, mesure du QTc).
Autres (non systématiques) :
- échographie cardiaque (épanchement péricardique, prolapsus mitral) en présence d’un souffle, de signes d’insuffisance cardiaque, d’IMC < 12 ;
- ostéodensitométrie : en cas d’aménorrhée supérieure à 6 mois (surveillance osseuse).
F. Prise en charge thérapeutique
La prise en charge doit être pluridisciplinaire (au mieux transdisciplinaire). Un médecin pour adolescents (pédiatre, généraliste) ou un psychiatre/pédopsychiatre doit coordonner les soins.
Les objectifs sont la réhabilitation pondérale mais aussi la reprise d’un équilibre social et un assouplissement des conditions de rapport à l’alimentation. C’est une prise en charge individualisée et souvent contractualisée, prolongée.
Un suivi pédopsychiatrique sera systématique en cas de comorbidités à l’évaluation initiale mais aussi dans les formes n’évoluant pas favorablement après quelques mois.
Prise en charge médicale et nutritionnelle attentive :
- reprise progressive d’une alimentation diversifiée et normocalorique puis, à plus long terme, de la croissance staturale, des menstruations (filles) ;
- évitement du syndrome de renutrition inapproprié tout en apportant suffisamment de calories pour ne pas majorer la dénutrition ;
- supplémentation en phosphore et vitamine B1 les premiers jours de réalimentation.
Prise en charge psychothérapeutique :
- thérapies de soutien, psychothérapies d’inspiration analytique, comportementales ;
- thérapies familiales (seule psychothérapie ayant montré une efficacité dans des essais randomisés), groupes de parole de parents et d’adolescents, associations.
Il n’existe pas de traitements psychotropes ayant fait preuve d’efficacité dans l’anorexie. Ceux-ci sont éventuellement prescrits dans le cadre de comorbidités psychiatriques (dépression sévère, trouble anxieux, psychose).
En cas d’urgence somatique en lien avec la dénutrition, la prise en charge psychothérapeutique n’est pas recommandée dans l’immédiat.
G. Principaux critères d’hospitalisation
L’indication d’hospitalisation ne repose pas sur un seul critère mais sur leur association et leur évolutivité.
Les critères de gravité médicaux, psychiatriques, environnementaux ont été précisés dans les recommandations de la HAS, dont les principaux sont synthétisés dans le tableau 42.3.
Tableau 42.3. ![]() Principaux critères d’hospitalisation dans l’anorexie mentale.
Principaux critères d’hospitalisation dans l’anorexie mentale.
| Critères médicaux |
|
| Critères psychiatriques |
|
| Critères environnementaux |
|
L’hospitalisation sous contrainte ne doit être utilisée que lorsque le risque vital est engagé et que des soins consentis par les parents sont impossibles.
On rappelle qu’il n’existe pas de soins psychiatriques à la demande de tiers (SPDT, qui a remplacé l’HDT) chez les mineurs.
Un signalement au procureur avec demande d’ordonnance de placement provisoire sur l’hôpital doit rester exceptionnel.
H. Complications
À court terme, les complications médicales aiguës sont dominées par la dénutrition extrême et les conséquences des conduites purgatives.
Il faut également être attentif au syndrome de renutrition inappropriée.
Il peut apparaître en cas de réalimentation trop rapide. Il est secondaire à un apport trop rapide de calories, notamment glucidiques, chez un patient dénutri.
Il associe sur le plan clinique des œdèmes fréquents, des troubles cardiaques (tachycardie, insuffisance cardiaque) et des troubles neurologiques (confusion, convulsions).
La biologie peut retrouver une hypophosphorémie, une hypokaliémie, une hypomagnésémie, une hyponatrémie, une hyperglycémie.
Une réalimentation progressive, une surveillance clinique et biologique attentive et une supplémentation en phosphore systématique (en potassium et magnésium selon bilan biologique) permettent de prévenir et éviter cette complication.
Dans les dénutritions gravissimes, il faut également être attentif au risque d’hypoglycémies post-stimulatives (postprandiales) en surveillant les glycémies capillaires.
À long terme :
- retentissement sur la croissance et ostéopénie (d’autant plus que l’anorexie a débuté tôt et est prolongée) ;
- trouble de la fertilité (réversible si situation pondérale normalisée et stable) ;
- troubles digestifs persistants, insuffisance rénale ;
- lésions dentaires (si vomissements ou reflux sévère sur plusieurs années) ;
- enkystement ou aggravations de troubles psychiatriques, addictions.
L’anorexie mentale est une des maladies chroniques les plus fréquentes à l’adolescence. Les critères diagnostiques sont à connaître. Le risque suicidaire est élevé.
Les conséquences physiques, psychologiques et sociales nécessitent une prise en charge pluridisciplinaire avec un médecin coordinateur pour éviter tout clivage. Une bonne alliance permet au fil du temps de passer du déni à la prise de conscience d’être malade avec une coopération patient-médecin possible.
II. Boulimie
A. Définition
La boulimie est définie (tableau 42.4) par la survenue récurrente d’accès hyperphagiques (appelés aussi crises de boulimie) suivis de comportements compensateurs pour éviter une prise de poids (vomissements provoqués, jeûne, prise de médicaments, exercice physique excessif, oubli volontaire d’insuline chez le diabétique).
Lorsque les crises se répètent de nombreuses fois par jour, voire la nuit, on parle d’état de mal boulimique.
Tableau 42.4. ![]() Principaux critères d’hospitalisation dans l’anorexie mentale.
Principaux critères d’hospitalisation dans l’anorexie mentale.
| A. Survenue récurrente d’accès hyperphagiques : 1. Absorption rapide d’une quantité très importante de nourriture 2. Sentiment d’une perte de contrôle (incapacité à s’arrêter) |
| B. Comportements compensatoires inappropriés et récurrents visant à prévenir la prise de poids |
| C. Les accès hyperphagiques et les comportements compensatoires inappropriés surviennent au moins une fois par semaine pendant 3 mois |
| D. L’estime de soi est influencée de manière excessive par le poids et la forme corporelle |
| E. Le trouble ne survient pas exclusivement pendant des épisodes d’anorexie mentale |
D’après American Psychiatric Association. DSM-5 – Manuel diagnostique et statistique des troubles mentaux. 5e édition, Elsevier-Masson, 2015.
B. Épidémiologie
La prévalence est proche de celle de l’anorexie mentale.
Il s’agit le plus souvent d’un(e) adolescent(e) plus âgé(e).
Il existe là aussi une prépondérance féminine (sex-ratio 1/3).
La population à risque est proche de celle de l’anorexie mentale. Le fait d’avoir eu une anorexie mentale est un facteur de risque important. Des antécédents de violences sexuelles doivent être recherchés.
L’absence de signe « visible » associée à un fréquent sentiment de honte conduisent souvent à une absence de prise en charge, d’où la nécessité d’un dépistage par l’interrogatoire et l’importance de lignes téléphoniques anonymes.
On retrouve une association fréquente à des troubles psychiatriques et addictifs, à des troubles de la personnalité. Le risque de passage à l’acte suicidaire est élevé.
C. Identification
Elle peut se faire systématiquement devant une population à risque ou devant des signes :
- cliniques, tels que le signe de Russel (excoriations à la jonction métacarpophalangienne de la main dominante, fig. 42.2), parotidomégalie, troubles des règles, consommation excessive d’eau ou de laxatifs, propos excessifs autour de l’alimentation ou du poids, crise suicidaire, maladie psychiatrique ;
- ou biologiques : hypokaliémie de découverte fortuite.
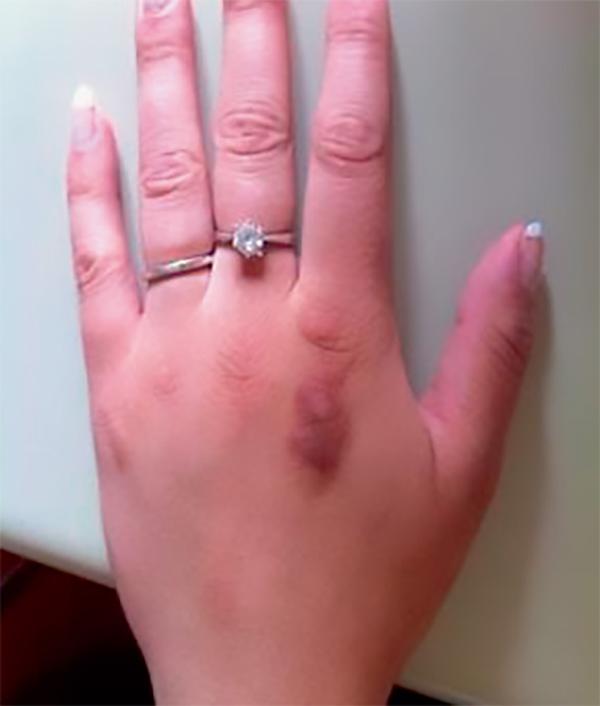
Fig. 42.2. ![]() Signe de Russel chez une adolescente atteint de boulimie.
Signe de Russel chez une adolescente atteint de boulimie.
Source : Renaud de Tournemire.
Une question simple telle que « Vous arrive-t-il de manger en cachette sans pouvoir vous arrêter ou quelqu’un de votre entourage pense-t-il que vous avez un problème avec l’alimentation ? » est discriminante. On peut aussi utiliser le questionnaire SCOFF (voir tableau 42.2).
D. Prise en charge thérapeutique
Elle doit être multidisciplinaire et personnalisée.
Elle reprend les mêmes principes que ceux de l’anorexie mentale, à savoir une prise en charge transdisciplinaire : médecin référent coordinateur, suivi médical et nutritionnel, approches corporelles, psychothérapies individuelles et/ou familiales.
E. Principaux critères d’hospitalisation
Critères médicaux :
- complications métaboliques (hypokaliémie surtout) ;
- sevrage boulimique en cas d’attaque boulimique (crises pluriquotidiennes)
Critères psychiatriques et environnementaux : les mêmes que ceux de l’anorexie mentale.
F. Complications
L’hypokaliémie est la complication métabolique la plus fréquente avec un risque vital.
En cas de chronicité, la survenue de problèmes dentaires (anomalies de l’émail et des gencives) est fréquente.
Une œsophagite (syndrome de Mallory-Weiss) est à rechercher et à traiter par IPP en cas de douleurs rétro-sternales ou de vomissements sanglants.
La boulimie est une maladie qui ne se voit pas. Le dépistage par l’interrogatoire est donc essentiel.
Modèle d’addiction, elle nécessite une prise en charge spécialisée. Le pédiatre doit rechercher et traiter une éventuelle hypokaliémie et prévenir au mieux les possibles atteintes dentaires.
III. Hyperphagie boulimique
La principale différence avec la boulimie est qu’il n’existe pas ou peu de comportements visant à compenser la prise de poids.
Les patients avec une hyperphagie boulimique consultent encore moins que dans les autres troubles des conduites alimentaires.
Il faut savoir rechercher des crises de boulimie à l’interrogatoire chez tout adolescent changeant de couloir sur sa courbe de corpulence, avec une prise de poids trop rapide.
Sa prévalence sur la vie entière est estimée autour de 3 à 5 % mais elle est beaucoup plus rare chez l’adolescent que chez l’adulte.
Le sex-ratio est de 1 homme pour 2 femmes.
Les populations à risque sont assez similaires à celles de la boulimie.
La prise en charge thérapeutique est comparable à celle de la boulimie.
Les complications sont celles du surpoids ou de l’obésité.
IV. Trouble de restriction/évitement de l’ingestion d’aliments
Dénommé ARFID en anglais (Avoidant and Restrictive Food Intake Disorder) (tableau 42.5).
Ce trouble touche généralement des enfants plus que des adolescents mais peut se poursuivre à l’adolescence.
Tableau 42.54. ![]() Trouble de restriction/évitement de l’ingestion d’aliments : définition selon le DSM-5.
Trouble de restriction/évitement de l’ingestion d’aliments : définition selon le DSM-5.
| A. Trouble de l’alimentation ou de l’ingestion d’aliments tel un manque d’intérêt, un évitement ou un dégoût qui se manifeste par une incapacité persistante à atteindre les besoins nutritionnels et/ou énergétiques appropriés, associés à un (ou plusieurs) des éléments suivants : 1. Perte de poids significative (ou incapacité d’atteindre le poids attendu ou fléchissement de la courbe de croissance chez l’enfant) 2. Déficit nutritionnel significatif 3. Nécessité d’une nutrition entérale par sonde ou de compléments alimentaires oraux 4. Altération nette du fonctionnement psychosocial |
| B. Cette perturbation n’est pas expliquée par un manque de nourriture disponible ou une pratique culturellement admise |
| C. Ce comportement ne survient pas exclusivement au cours d’une anorexie mentale, d’une boulimie, et il n’y a pas d’argument en faveur d’une perturbation de l’image du corps (perception du poids ou de la forme) |
| D. Le trouble alimentaire n’est pas expliqué par une affection médicale concomitante ou un autre problème mental |
D’après American Psychiatric Association. DSM-5 – Manuel diagnostique et statistique des troubles mentaux. 5e édition, Elsevier-Masson, 2015.
Les aliments sont récusés pour leur aspect physique, leur couleur, leur caractéristique gustative.
Ce trouble peut être associé à un trouble anxieux ou oppositionnel.
Le trouble de restriction/évitement de l’ingestion d’aliments n’est associé ni à une dysmorphophobie, ni à une peur de prendre du poids, le rendant ainsi bien différent de l’anorexie mentale.
V. Pica
Il s’agit de l’ingestion répétée de substances non nutritives pendant au moins 1 mois.
Ce comportement ne correspond pas au niveau de développement ni à une pratique culturellement ou socialement admise.
On peut retrouver ce trouble dans certaines affections psychiatriques comme l’autisme ou la schizophrénie.
La carence en fer est également pourvoyeuse de pica (et notamment de pagophagie, ou ingestion répétée de glaçons, mais aussi de riz cru, d’argile). Un dosage de la ferritinémie est nécessaire devant tout pica avant d’évoquer un trouble psychiatrique.
VI. Mérycisme
Il s’agit de régurgitations répétées de nourriture pendant une période d’au moins 1 mois.
Les aliments peuvent être remastiqués, avalés de nouveau ou recrachés.
Très rare, il survient plus souvent chez le nourrisson ou chez les personnes présentant des TCA caractérisés (anorexie, boulimie).
Ces régurgitations ne sont pas associées à une affection gastro-intestinale ou à une autre maladie générale.
Références
American Psychiatric Association. DSM-5. Manuel diagnostique et statistique des troubles mentaux. Traduction française coordonnée par M-A Crocq, J-D Guelfi. Elsevier Masson ; 2015.

|
HAS. Prise en charge de la boulimie et de l’hyperphagie boulimique : recommandations de bonne pratique. 2019. https://www.has-sante.fr/jcms/c_2581436/fr/boulimie-et-hyperphagie-boul… |

|
HAS. Prise en charge de l’anorexie mentale : recommandations de bonne pratique. 2010. http://www.has-sante.fr/portail/upload/docs/application/pdf/2010-09/rec… |
