Objectifs pédagogiques
- Diagnostiquer un état confusionnel et un trouble de la conscience.
- Identifier les situations d’urgence et planifier leur prise en charge pré-hospitalière et hospitalière.
Avant de commencer…
Les troubles de conscience correspondent à une altération aiguë et globale des fonctions mentales se caractérisant essentiellement par un état confusionnel.
Le coma est une abolition prolongée (plus de 1 heure) de la vigilance ou de l’éveil avec disparition des activités de veille et incapacité de se réveiller (à la différence du sommeil).
Dans ces deux situations, la prise en charge hospitalière urgente implique :
- la recherche de signes de gravité menaçant le pronostic vital à court terme ;
- une démarche étiologique rationnelle selon le contexte, la fréquence et/ou l’existence d’un traitement urgent.
Cet item est très transversal avec d’autres chapitres, par exemple :
- nourrisson comateux au décours d’une maltraitance (syndrome du bébé secoué) ou après un traumatisme crânien accidentel ;
- enfant confus dans le cadre d’une méningo-encéphalite ;
- adolescent comateux suite à une intoxication endogène (acidocétose diabétique) ou exogène (intoxication médicamenteuse volontaire).
I. Pour bien comprendre
A. Généralités
Les causes de coma sont dominées par les infections neuroméningées, les intoxications et troubles métaboliques, et les atteintes du système nerveux central dont la fréquence augmente avec l’âge. La mortalité dépend de l’âge et de l’étiologie.
B. Définitions
L’éveil est commandé par la formation réticulée du tronc cérébral, noradrénergique, qui, via l’hypothalamus, les thalamus et les structures hémisphériques sous-corticales, permet la restauration et le maintien de la vigilance.
La perception consciente désigne la conscience de soi-même et de son environnement et dépend des hémisphères cérébraux et des noyaux profonds.
L’état confusionnel est une altération aiguë ou subaiguë de la conscience prédominant sur la perception consciente, perturbant la vie de relation, avec désorientation temporospatiale, troubles de la mémoire, ralentissement idéomoteur, perte de contrôle de soi.
Le coma est une abolition prolongée de la vigilance ou de l’éveil, définie par l’absence d’éveil spontané ou provoqué, et prolongé pendant au moins une heure. Il peut résulter d’une lésion anatomique ou de lésions fonctionnelles touchant le tronc et/ou les hémisphères cérébraux.
C. Diagnostics différentiels
Ils sont généralement précisés par un examen clinique complet, parfois associé à un électroencéphalogramme : mutisme akinétique, état végétatif, paralysies centrales (locked-in syndrome) ou périphériques (botulisme), troubles psychogènes (simulation, hystérie).
II. Prise en charge d’un état confusionnel et de troubles de la conscience
A. Examen clinique
1. Recherche de signes de gravité menaçant le pronostic vital
Signes de défaillance cardiorespiratoire
État de choc
Peut être en partie responsable d’une confusion ou coma par baisse du débit sanguin cérébral.
L’apparition de troubles de conscience dans un état de choc signe que le choc est décompensé et requiert une action thérapeutique immédiate et un renfort réanimatoire.
Insuffisance respiratoire
Tout trouble de conscience menace la liberté et l’ouverture des voies aériennes. Les premiers gestes consistent à ouvrir, libérer et sécuriser les voies aériennes.
Recherche de signes d’épuisement hypercapnique (HTA, alternance agitation-somnolence, sueurs), parfois d’apnées ou de pauses respiratoires, de dyspnée de Kussmaul évocatrice d’acidose métabolique (respiration ample), à l’inverse d’hypoventilation évocatrice d’une intoxication par des médicaments dépresseurs des centres respiratoires.
Anomalies neurologiques
Perte de l’intégrité des commandes vitales, signes d’HTIC, coma Glasgow < 8.
Respirations pathologiques
Certains types de respirations pathologiques peuvent avoir une valeur et sont toujours le signe d’un dysfonctionnement sévère : respiration de Cheynes-Stokes (mouvements respiratoires d’amplitude variable avec alternance régulière de périodes d’apnée et d’hyperpnée), hyperventilation centrale, respiration apneustique (pauses en inspiration ou en expiration) ou ataxique (irrégulière, anarchique).
Anomalies des réflexes du tronc cérébral
Réflexes photomoteurs direct et consensuel, oculomotricité, réflexe cornéen, réflexes de protection des voies aériennes supérieures.
Asymétrie pupillaire fixe = signe de gravité : anomalie lésionnelle + coma = HTIC possible + retentissement sur le tronc cérébral.
Anomalies du contrôle de la motricité
Une réactivité stéréotypée en « décortication » (flexion bilatérale des membres supérieurs et extension bilatérale des membres inférieurs) signe une lésion extensive hémisphérique bilatérale. Une réactivité stéréotypée en « décérébration » (extension des quatre membres) évoque une lésion extensive du mésencéphale.
Signes d’hypertension intracrânienne
Chez le nourrisson : augmentation du périmètre crânien, disjonction des sutures, phénomène des yeux en « coucher de soleil », bombement de la fontanelle antérieure.
Chez l’enfant plus âgé : céphalées, vomissements répétés, ophtalmoplégie, irritabilité, confusion ou agitation, ophtalmoplégie externe (VI) non localisatrice, convulsions.
À un stade décompensé : aggravation rapide des troubles de la vigilance, anomalies pupillaires, troubles respiratoires, troubles circulatoires (association très évocatrice de bradycardie et d’HTA ± troubles respiratoires = triade de Cushing).
À un stade plus ultime, signes d’engagement menaçant le pronostic vital immédiat et justifiant une prise en charge en extrême urgence : temporal (mydriase unilatérale aréactive), occipital avec signes dépendant du niveau de souffrance (diencéphalique : myosis, réactivité motrice en décortication, respiration de Cheynes-Stokes et mouvements pendulaires des yeux ; mésencéphalique : semi-mydriase aréactive, réactivité motrice en décérébration, hyperventilation centrale ; bulbaire : mydriase bilatérale aréactive, absence de réactivité motrice, apnée ou respiration apneustique).
Profondeur du coma
Évaluation possible grâce à plusieurs échelles semi-quantitatives, la plus utilisée étant le score de Glasgow (voir tableau 71.1), dont il existe une version adaptée aux plus jeunes enfants.
Peu précises et reproductibles aux valeurs intermédiaires, elles gardent un intérêt certain dans l’évaluation initiale et le suivi évolutif. Certaines intègrent les réflexes du tronc cérébral (FOUR score).
2. Examen somatique complet
Examen neurologique :
- score de Glasgow ;
- périmètre crânien, examen de la fontanelle (âge < 12 mois) ; signes d’HTIC (voir supra) ;
- ROT, signes de localisation ;
- symétrie et réactivité pupillaire, oculomotricité ;
- syndrome méningé.
Examen général :
- pathologie cardiovasculaire connue (crise hypertensive, cardiopathie congénitale) ;
- dont SpO2, signes d’hypoventilation alvéolaire ;
- signes de mauvaise perfusion périphérique, signes de choc ;
- signes cutanéomuqueux (pâleur, ictère, purpura) ; identification de traumatismes extériorisés (hématomes, fractures, déformations, brûlures) ;
- toxidromes orientant vers une classe spécifique de toxiques (médicaments au domicile).
Premiers examens au lit du patient : glycémie et cétonémie capillaires ; BU ; ECG.
Signes de gravité majeurs : défaillance cardiorespiratoire, perte de l’intégrité des commandes vitales, HTIC et coma profond.
B. Mesures thérapeutiques urgentes
La prise en charge des défaillances vitales doit viser à maintenir les fonctions vitales, respiratoires, hémodynamiques et neurologiques. La séquence ABCDE (« A » = Airways : voies aériennes, « B » = Breath : respiration, « C » = Circulation : circulation, « D » = Disability : état neurologique, « E » = Exposure : environnement) guide l’évaluation systématique du patient (fig. 68.1).
La décision de mettre en place une ventilation invasive chez un enfant comateux repose sur : la capacité à protéger ses voies aériennes supérieures, le délai estimé de récupération, la profondeur du coma (Glasgow < 8), l’HTIC, l’existence d’un état de choc.
La prise en charge d’un engagement cérébral est une extrême urgence : utilisation d’agents hyperosmolaires et d’un traitement étiologique rapide.
Maintien des fonctions vitales, réévaluation régulière, ventilation invasive si nécessaire. Cerner ensuite rapidement les causes fréquentes et/ou traitables.
C. Enquête paraclinique
1. Examens biologiques
Bilan de première ligne :
- glycémie veineuse ;
- ionogramme plasmatique, fonction rénale ;
- CPK, bilan phosphocalcique ;
- NFS-plaquettes, bilan d’hémostase ;
- bilan infectieux avec hémocultures si fièvre ;
- gaz du sang avec mesure de la carboxyhémoglobine, lactate sanguin, ammoniémie ;
- dosage des toxiques urinaires et sanguins.
L’examen du LCS doit être systématique en cas de fièvre à la recherche d’une méningite ou d’une encéphalite, et doit être discuté devant un patient apyrétique sans diagnostic immédiat ni symptôme d’HTIC ou autres contre-indications (cf. chapitre 37 « Méningites et méningoencéphalites »).
Une bilan de seconde ligne est à discuter après avis spécialisé (bilan infectieux, métabolique et toxique plus large).
2. Imagerie cérébrale
L’imagerie cérébrale s’impose en première intention devant un traumatisme crânien, mais également en cas de signes d’HTIC ou de localisation persistants.
L’examen de choix est la TDM cérébrale, sans puis avec injection de produit de contraste en l’absence de contre-indications et toujours chez un patient stabilisé.
Une IRM cérébrale et parfois médullaire doit être discutée au cas par cas.
Le doppler transcrânien, bien qu’uniquement validé pour la prise en charge des traumatisés crâniens, est de plus en plus utilisé pour évaluer un trouble de la vigilance quelle que soit l’étiologie.
3. Électroencéphalogramme
En urgence, cet examen peut mettre en évidence un état de mal convulsif infraclinique.
Bilan étiologique minimum chez un patient stabilisé : glycémie capillaire, BU, bilan biologique de première ligne, examen du LCS au moindre doute en l’absence de contre-indication, TDM cérébrale en cas de traumatisme crânien, de signes d’HTIC ou de signes de localisation persistants.
D. Orientation diagnostique (fig. 68.1)
1. Principales causes de troubles de la conscience chez l’enfant
Pathologies extraneurologiques
Des signes de défaillance vitale telle qu’une insuffisance respiratoire aiguë hypercapnique ou hypoxique, un état de choc, une crise hypertensive maligne peuvent conduire à un coma.
Les désordres métaboliques sont fréquents chez l’enfant : hypoglycémies (voir chapitre 8), dysnatrémies, acidocétose diabétique (voir chapitre 7), états hyperosmolaires.
Les intoxications exogènes ont deux pics de fréquence, avant l’âge de 5 ans et à l’adolescence (voir chapitre 69).
Les autres causes sont plus rares : anomalies héréditaires du métabolisme, pathologies endocriniennes, rénales, hépatiques, hématologiques ou générales.
Les pathologies psychiatriques, rares chez l’enfant, doivent rester un diagnostic d’élimination.
Pathologies neurologiques
Les traumatismes crâniens sont de diagnostic le plus souvent évident (voir chapitre 71). Il faut toujours évoquer l’éventualité d’un traumatisme crânien accidentel ou infligé (avec ou non secouement) chez le nourrisson (voir chapitre 10).
Les infections neuroméningées (bactérie, virus, champignon, parasite) constituent le prototype du trouble de la conscience d’origine non traumatique.
L’état de mal épileptique s’accompagne toujours de troubles de la conscience. Le coma post-critique est classique, mais doit être rapidement résolutif. Un état de mal convulsif infraclinique peut être responsable d’un coma prolongé. Des crises convulsives focales peuvent avoir une expression confusionnelle ou psychiatrique (voir chapitre 52).
Les crises fébriles simples n’occasionnent pas de troubles de conscience prolongés.
L’anoxo-ischémie cérébrale est une cause rare mais possible chez le nourrisson et l’enfant.
On retrouve parmi les causes, les jeux de non-oxygénation ou d’évanouissement (voir chapitre 5, V. C)
Les tumeurs cérébrales et accidents vasculaires cérébraux peuvent se révéler par une confusion ou un coma, mais s’accompagnent souvent de signes focaux et/ou d’HTIC (voir chapitre 27).
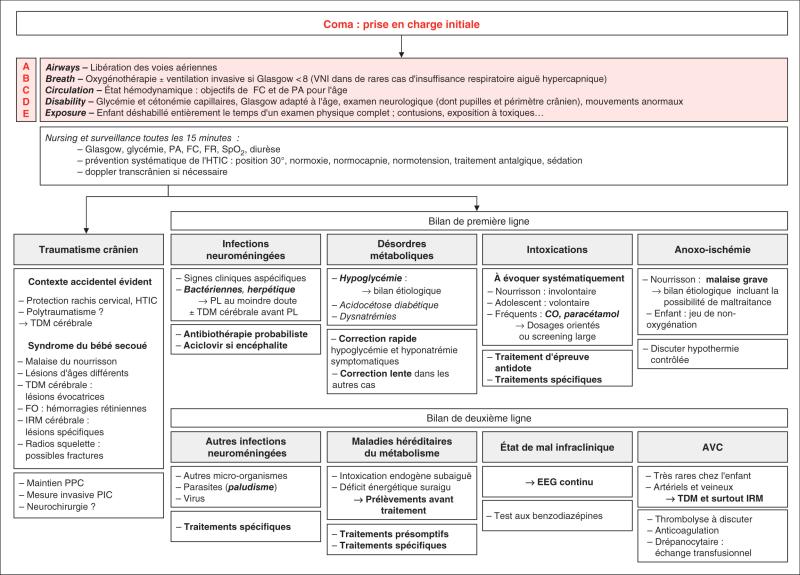
Fig. 68.1. ![]() Prise en charge initiale du coma du nourrisson et de l’enfant.
Prise en charge initiale du coma du nourrisson et de l’enfant.
« A » = Airways : voies aériennes, « B » = Breath : respiration, « C » = Circulation : circulation,
« D » = Disability : état neurologique, « E » = Exposure : environnement.
Causes les plus fréquentes : traumatismes crâniens, infections neuroméningées, intoxications exogènes, troubles hydroélectrolytiques, anoxo-ischémie, convulsions.
2. Conduite pratique
L’enquête étiologique immédiate, fondée sur le contexte, les antécédents, l’âge, l’examen clinique et des examens biologiques de première ligne, peut permettre un diagnostic rapide : hypoglycémie, intoxication exogène, infection neuroméningée, troubles hydroélectrolytiques, anoxo-ischémie. Lorsqu’une infection neuroméningée est suspectée et qu’il existe des contre-indications à la ponction lombaire, un traitement anti-infectieux probabiliste sera entrepris.
L’étape suivante fera appel à des examens complémentaires qui devront être discutés au cas par cas mais toujours chez un patient stabilisé sous surveillance étroite : imagerie cérébrale, EEG, examen du LCS selon les cas.
Références
Guidelines for the Medical Management of Traumatic Brain Injury in Infants, Children and Adolescent, second edition. Pediatr Crit Care Med, 2012 ; 13 (Suppl 1) : S1–82.
