Items, objectifs pédagogiques
Item 269 – Douleurs abdominales aiguës chez l’enfant et chez l’adulte
- Diagnostiquer une douleur abdominale aiguë chez l’enfant et chez l’adulte.
- Identifier les situations d’urgence et planifier leur prise en charge.
Item 356 – Appendicite de l’enfant et de l’adulte
- Diagnostiquer une appendicite chez l’enfant et chez l’adulte.
- Identifier les situations d’urgence et planifier leur prise en charge.
Item 357 – Péritonite aiguë chez l’enfant et chez l’adulte
- Diagnostiquer une péritonite aiguë.
- Identifier les situations d’urgence et planifier leur prise en charge.
Item 354 – Syndrome occlusif de l’enfant et de l’adulte
- Diagnostiquer un syndrome occlusif.
- Identifier les situations d’urgence et planifier leur prise en charge.
Item 289 – Hernie pariétale chez l’enfant et l’adulte
- Diagnostiquer une hernie inguinale de l’enfant et de l’adulte.
- Connaître les principes du traitement.
Item 50 – Pathologie génito-scrotale chez le garçon et chez l’homme
- Diagnostiquer un phimosis, une torsion de cordon spermatique, une hydrocèle, une cryptorchidie et connaître les principes de la prise en charge thérapeutique.
Avant de commencer…
Les douleurs abdominales et pelviennes sont des motifs très fréquents de consultation chez l’enfant, aussi bien au cabinet d’un praticien qu’aux urgences.
Dans la majorité des cas, ces douleurs sont d’origine fonctionnelle, entrant alors dans le cadre d’un syndrome de l’intestin irritable.
La priorité est d’identifier les situations et étiologies susceptibles d’engager à court terme le pronostic vital ou fonctionnel des patients.
L’anamnèse et l’examen physique sont les bases fondamentales du diagnostic. L’anamnèse est souvent difficile chez le jeune enfant.
Il convient de toujours rechercher des causes extradigestives, notamment en cas de contexte fébrile associé (infections ORL, pneumonie, pyélonéphrite…).
Un bilan paraclinique n’est pas systématique mais orienté par les données cliniques.
I. Conduite diagnostique générale
A. Identifier des douleurs abdominales
Chez le nourrisson, une douleur abdominale doit être évoquée devant des accès de pleurs, des cris incessants, des mouvements de jambes, des tortillements. Ces signes ne sont cependant pas spécifiques ; il ne faut donc pas les attribuer systématiquement à des douleurs abdominales.
Chez l’enfant, une douleur abdominale est plus facilement exprimée, mais la topographie désignée est souvent vague et de siège péri-ombilical. Il s’agit le plus souvent de douleurs abdominales fonctionnelles dont le diagnostic doit être posé après avoir éliminé toute cause organique.
L’anamnèse peut être difficile et peu informative chez l’enfant. L’interrogatoire des parents et la lecture du carnet de santé peuvent donner des orientations diagnostiques.
L’examen clinique doit être rigoureux et complet, sur un enfant totalement déshabillé placé en décubi-tus dorsal, avec les jambes demi-fléchies.
Certaines données peuvent rapidement orienter vers une origine organique ou fonctionnelle des dou-leurs abdominales aiguës (tableau 17.1).
Dans certaines circonstances de détresse vitale, en particulier en cas de traumatisme, la démarche dia-gnostique sera subordonnée à la prise en charge thérapeutique urgente.
Tableau 17.1. ![]() Données d’orientation vers une origine organique ou fonctionnelle.
Données d’orientation vers une origine organique ou fonctionnelle.
| Origine organique | Origine fonctionnelle | |
|---|---|---|
| Localisation | Précise | Péri-ombilicale |
| Irradiation | Oui | Non |
| Rythme | Continu | Sporadique |
| Horaire | Diurne et nocturne (réveil) | Diurne, parfois nocturne |
| Altération de l’état général | Souvent | Non |
| Examen abdominal | Anormal (le plus souvent) | Normal |
| Signes associés | Souvent | Non |
B. Identifier une situation d’urgence
1. Rechercher des signes de gravité
La priorité est la stabilisation des enfants gravement malades (voir chapitre 65) ou blessés avec signes de détresse vitale : défaillances respiratoires, circulatoires ou neurologiques.
Les gestes d’urgences nécessaires au traitement d’une détresse vitale sont réalisés, associés à la mise en place des outils de surveillance des constantes vitales.
Le retentissement général (asthénie, anorexie, amaigrissement) doit être apprécié, de même que le poids et ses variations éventuelles.
La douleur doit être évaluée selon des échelles validées adaptées à l’âge et traitée.
Signes suggérant une urgence chirurgicale :
- contexte : traumatisme à haute cinétique, chute d’une hauteur élevée, polytraumatisme, mal-traitance
- caractéristiques de la douleur : douleur à début brutal, puis permanente ; douleur intense, diurne et nocturne, réveillant le patient ;
- signes fonctionnels associés : vomissements bilieux, méléna, rectorragies ;
- signes physiques : défense abdominale, contracture, douleur à la décompression, masse abdominale, tuméfaction inguinale ou scrotale douloureuse, plaie pénétrante.
2. Assurer les gestes d’urgence éventuels
Prise en charge symptomatique :
Prise en charge symptomatique :
- troubles hémodynamiques : remplissage vasculaire ;
- selon l’évaluation de la douleur : antalgiques IV (une prise en charge antalgique rapide ne « masque » pas les signes abdominaux ou généraux ; elle permet au contraire d’aborder l’examen de l’enfant dans de meilleures conditions).
Préparation à une intervention chirurgicale :
- autorisation parentale ;
- mise à jeun, hydratation IV ;
- consultation anesthésique, groupage-hémostase en cas de chirurgie à risque hémorragique ou de terrain favorisant.
Une fois ces mesures prises, il convient d’assurer la poursuite de l’enquête diagnostique.
La prise en charge thérapeutique des douleurs abdominales aiguës doit être avant tout étiologique.
Éliminer une urgence chirurgicale ou médicale (infectieuse, métabolique).
C. Poursuivre l’enquête étiologique
1. Enquête paraclinique
Les examens complémentaires sont orientés par le contexte clinique.
Examens biologiques :
- en cas de signes fonctionnels urinaires : BU (± ECBU) ;
- en cas de fièvre et/ou de défense : NFS, CRP, BU ;
- en cas de suspicion de diabète : glycémie capillaire/veineuse, BU ± gaz du sang et ionogramme san-guin (si orientation vers une acidocétose) ;
- selon les cas : ionogramme sanguin, bilan hépatique, lipasémie, -hCG (adolescente).
Examens d’imagerie :
- échographie abdominale en première intention dans la plupart des en cas :
- suspicion d’appendicite aiguë, d’invagination intestinale aiguë ;
- suspicion de colique néphrétique, bilan de pyélonéphrite (sous 48 heures) ;
- douleurs abdominales récidivantes selon le contexte ;
- ASP (indications très limitées) :
- en première intention : ingestion de corps étranger radio-opaque ; syndrome occlusif selon les cas ;
- en deuxième intention après échographie, si jugé nécessaire par le radiologue ;
- autres selon contexte : radiographie du thorax (si polypnée fébrile) ;
- TDM abdominopelvienne jamais indiquée en première intention sauf si obésité.
2. Orientation diagnostique
L’orientation diagnostique repose avant tout sur (tableau 17.2) :
- la fièvre, les signes associés ;
- l’examen abdominopelvien.
Tableau 17.2. ![]() Diagnostics selon l’âge et par argument de fréquence.
Diagnostics selon l’âge et par argument de fréquence.
En italique : diagnostics pour lesquels un avis chirurgical est nécessaire en urgence.
En gras : mise en jeu du pronostic vital du patient à court terme
| Avant 1 mois | De 1 mois à 2 ans | De 2 ans à 12 ans | Après 12 ans | |
|---|---|---|---|---|
| Causes fréquentes | Coliques du nourrisson Hernie inguinale étranglée |
Coliques du nourrisson (surtout avant 5 mois) Gastroentérite aiguë Infections ORL, otites, angines Invagination intestinale Hernie inguinale étranglée |
Constipation Douleurs abdominales fonctionnelles Gastroentérite aiguë Migraines abdominales Pyélonéphrite Pneumopathie Infection ORL, otite, angine Appendicite, péritonite appendiculaire Traumatismes Crise drépanocytaire |
Douleurs abdominales fonctionnelles Constipation Migraines abdominales Pyélonéphrite Gastroentérite aiguë Pneumopathie Appendicite, péritonite appendiculaire Traumatismes Kystes ovariens, torsions d’ovaire Dysménorrhées, douleurs ovulatoires Colites infectieuses Crise drépanocytaire |
| Causes peu fréquentes | Allergie aux protéines du lait de vache Traumatisme* Volvulus Occlusions néonatales ECUN (prématurés) Maladie de Hirschsprung |
Pyélonéphrite Pneumopathie Adénolymphite mésentérique Allergie aux protéines du lait de vache Torsion testiculaire, épididymite Traumatismes* Volvulus |
Diabète Purpura rhumatoïde Hernie inguinale étranglée Occlusion sur bride Diverticule de Meckel Invagination intestinale Torsion testiculaire, épididymite Cholécystite, lithiase biliaire Pancréatite Syndrome néphrotique Toxiques Mucoviscidose Maladie inflammatoire chronique intestinale Vascularites Tumeurs |
Hernie inguinale étranglée Occlusion sur bride Diverticule de Meckel Cholécystite, lithiase biliaire Torsion testiculaire, épididymite Lithiase urinaire Hématocolpos Pancréatite Gastrites, ulcères Hépatites, hépatite fulminante Diabète Toxiques Reflux gastro-œsophagien Mucoviscidose Intolérance au lactose Maladie inflammatoire chronique intestinale |
| Causes rares | Appendicite Occlusion sur bride Torsion testiculaire, épididymites Toxiques Tumeurs Malabsorption |
Appendicite, péritonite appendiculaire Occlusion sur bride Maladie de Hirschsprung Toxiques Tumeurs Malabsorption Crise drépanocytaire |
Lithiase urinaire Torsion d’ovaire Gastrites, ulcère Syndrome hémolytique et urémique Hépatites, hépatite fulminante Myocardite, péricardite Toxiques Anémie hémolytique Porphyrie |
Salpingites, grossesse, GEU Invagination intestinale Péritonite primitive ou sur cathéter Overdoses, intoxications alcooliques Rhumatisme articulaire aigu Tumeurs Vascularites |
Traumatisme* : suspecter une maltraitance en cas de traumatisme équivoque, en particulier avant l’âge de la marche.
L’adénolymphite mésentérique (visualisation de ganglions mésentériques à l’échographie) est souvent indûment suggérée comme étant une cause de douleurs abdominales prolongées. Elle ne peut pas expliquer une telle symptomatologie.
En italique : diagnostics pour lesquels un avis chirurgical est nécessaire en urgence.
En gras : mise en jeu du pronostic vital du patient à court terme
3. Suivi immédiat
Le traitement de la cause retrouvée constitue la priorité.
L’enquête étiologique peut ne pas identifier la cause dans un premier temps.
Une courte hospitalisation avec surveillance étroite est parfois nécessaire pour évaluer la réalité de la douleur, répéter les examens cliniques, pratiquer des examens complémentaires orientés et juger de l’évolution immédiate.
Demeurer toujours à l’écoute attentive des données cliniques.
Évaluer les bénéfices et les limites de l’imagerie dans la démarche diagnostique de certaines urgences.
II. Points clés à propos de certaines causes
A. Invagination intestinale aiguë
1. Généralités
L’invagination intestinale aiguë (IIA) correspond à la pénétration d’un segment intestinal dans le segment d’aval par retournement, créant un « boudin d’invagination » (fig. 17.1).
Les localisations possibles sont iléocæcales (transvalvulaires ou avec invagination également du cæcum et de l’appendice dans le côlon droit) et iléo-iléales.
La compression des vaisseaux au niveau du collet d’invagination explique les complications : stase lymphatique et veineuse (saignement de la muqueuse, rectorragies), puis ischémie artérielle et nécrose en l’absence de traitement, aboutissant à une occlusion intestinale aiguë et parfois à une perforation.
Il existe deux formes d’IIA :
- les IIA primitives survenant le plus souvent dans un contexte viral (hypertrophie des plaques de Peyer et hyperplasie lymphoïde à l’origine d’un hyperpéristaltisme) ;
- les IIA secondaires à une pathologie sous-jacente.
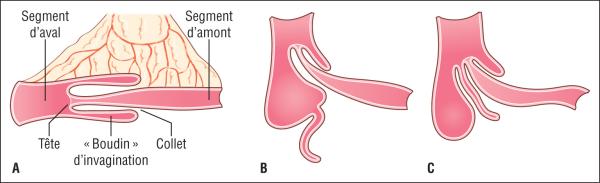
Fig. 17.1. ![]() Invagination intestinale aiguë.
Invagination intestinale aiguë.
A. Schéma d’une invagination intestinale iléo-iléale. B. Invagination intestinale transvalvulaire. C. Invagination intestinale iléocæcale.
Illustration de Carole Fumat.
2. Invaginations intestinales aiguës primitives
Diagnostic
Les IIA primitives sont les plus fréquentes et surviennent dans la majorité des cas chez un nourrisson auparavant en bonne santé, âgé de 2 mois à 2 ans (pic : 9 mois). On retrouve parfois un épisode infectieux récent.
Il s’agit classiquement d’une forme iléocæcale.
Tableau caractéristique avec une triade clinique (parfois incomplète) :
- crises de douleurs abdominales paroxystiques répétées (pleurs, gémissements) avec des périodes d’accalmie, pouvant se résumer à des accès d’hypotonie avec pâleur ;
- vomissements alimentaires puis bilieux, et refus alimentaire ;
- rectorragies (plus tardives).
À l’examen physique :
- palpation du boudin d’invagination (masse abdominale mobile mais pas toujours perceptible) ; dou-leur de l’hypochondre droit le plus souvent ;
- toucher rectal pouvant extérioriser du sang (réalisation non systématique).
L’échographie abdominale est l’examen diagnostique de référence : visualisation directe du segment in-testinal invaginé = image en « cocarde » en coupe transversale, en « sandwich » en coupe longitudinale (fig. 17.2).
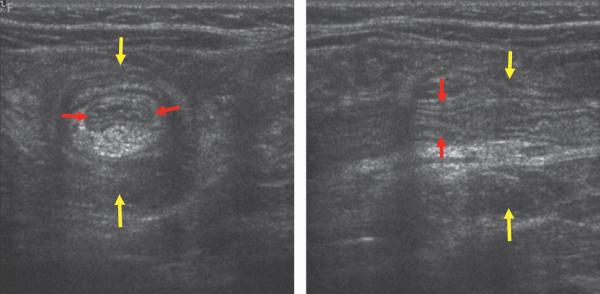
Fig. 17.2. ![]() Invagination intestinale aiguë.
Invagination intestinale aiguë.
Échographie abdominale. Boudin d’invagination en coupe transversale à gauche et en coupe sagittale à droite : anse receveuse en jaune, anse incarcérée en rouge.
Prise en charge thérapeutique
La prise en charge d’une IIA iléocæcale ou transvalvulaire est une urgence thérapeutique.
Le traitement repose sur la désinvagination par lavement thérapeutique rétrograde ou par traitement chirurgical en cas d’échec ou de complication (troubles hémodynamiques, perforation).
3. Invaginations intestinales aiguës secondaires
Les IIA secondaires sont plus rares.
Elles peuvent survenir à tout âge chez l’enfant et se classent en deux groupes :
- causes locales, habituellement situées sur le grêle (diverticule de Meckel, duplication digestive, po-lype, lymphome) : dans ce cas la symptomatologie évolue rapidement vers un syndrome occlusif du grêle ; le traitement est alors chirurgical avec résection intestinale (Meckel, duplication, polype) ou biopsie (lymphome) ;
- causes générales (purpura rhumatoïde, mucoviscidose, vaccin à rotavirus, chimiothérapie) : il s’agit le plus souvent d’une forme iléo-iléale ; l’évolution est fréquemment favorable sans lavement thérapeutique rétrograde ni chirurgie.
Triade clinique : pleurs paroxystiques, vomissements et refus alimentaire, ± rectorragies.
Confirmation : boudin d’invagination à l’échographie abdominale.
IIA au-delà de l’âge de 2 ans : rechercher une cause sous-jacente.
B. Appendicite aiguë et péritonites
1. Généralités
L’appendicite aiguë est une inflammation brutale de l’appendice vermiforme.
C’est une urgence médicale et chirurgicale de diagnostic parfois difficile car de présentation clinique variable.
Elle atteint 0,3 % des enfants de 0 à 15 ans avec un pic de fréquence de 7 à 13 ans et des formes toujours compliquées avant 6 ans.
2. Formes non compliquées
Évaluation clinique de la forme classique (appendice latérocæcal)
Anamnèse :
- douleur abdominale aiguë évoluant depuis moins de 48 heures, initialement péri-ombilicale puis migrant en fosse iliaque droite, continue et croissante, exacerbée par la toux et le cloche-pied droit
- fièvre modérée, autour de 38 °C ;
- troubles digestifs modérés : inappétence, nausées, parfois vomissements, transit parfois initialement accéléré avant un iléus réflexe.
Examen physique :
- boiterie par psoïtis (cuisse droite fléchie en position antalgique), langue saburrale, inclinaison antalgique du rachis sur la droite ;
- point de MacBurney : défense ou douleur provoquée de la fosse iliaque droite ;
- douleur en fosse iliaque droite à la décompression rapide de la fosse iliaque gauche.
C’est l’association des signes cliniques qui doit faire évoquer l’appendicite aiguë.
La répétition de l’examen clinique est souvent d’un grand intérêt diagnostique.
Il faut savoir faire appel à un clinicien expérimenté dans les cas difficiles.
Variantes anatomiques
- Forme rétrocæcale : psoïtis marqué, douleur à la palpation du flanc droit, rarement défense.
- Forme sous-hépatique : douleur en hypochondre droit.
- Forme pelvienne (diagnostic difficile et souvent retardé) : signes fonctionnels urinaires avec BU négative, ou signes de gastroentérite, sans défense. Le toucher rectal, qui peut être pratiqué chez le grand enfant en présence d’un parent, peut parfois retrouver un bombement douloureux.
- Forme mésocœliaque : syndrome occlusif fébrile.
Examens paracliniques
Biologie
- NFS : hyperleucocytose à polynucléaires neutrophiles (PNN) précoce.
- CRP : augmentée, mais en retard sur la clinique.
Ces deux examens sont peu spécifiques mais très sensibles, et donc à réaliser dans les cas douteux : on peut quasi exclure le diagnostic d’appendicite quand ils sont tous les deux négatifs.
Imagerie
- Échographie abdominopelvienne : examen le plus pertinent chez l’enfant (fig. 17.3) :
- diagnostic positif : appendice > 6 mm de diamètre non compressible, à parois épaissies, obturation de la lumière appendiculaire voire
- stercolithe (cône d’ombre), épaississement de la graisse péri-appendiculaire, perte de la différenciation des couches pariétales ;
- diagnostic des complications : nécrose, abcès, plastron, épanchement liquidien ;
- diagnostic différentiel : pathologie annexielle chez la fille (vessie pleine).
- Scanner ou IRM abdominopelvien : rares indications chez l’enfant obèse ou dans les cas ambigus avec échographie répétée non contributive (appendicite pelvienne).
- ASP : non indiqué.
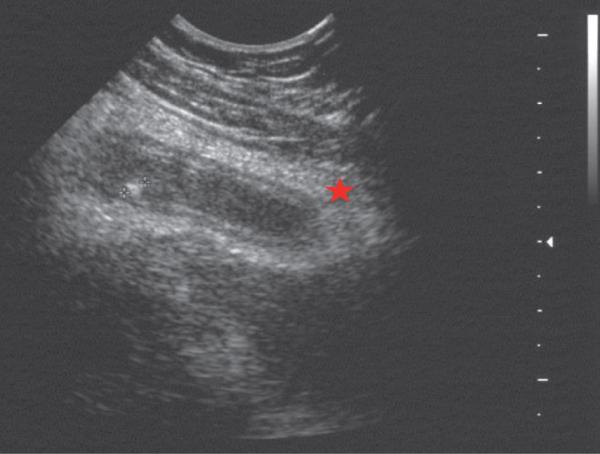
Fig. 17.3. ![]() Appendicite aiguë.
Appendicite aiguë.
Échographie abdominale. Appendice augmenté de volume et épaississement de la graisse péri-appendiculaire ().
Prise en charge thérapeutique
C’est une urgence médicale et chirurgicale.
Traitement médical
- En préopératoire : à jeun, voie veineuse périphérique pour réhydratation, traitement antalgique adapté, antibiothérapie probabiliste à débuter dès le diagnostic affirmé.
- En peropératoire : antibiothérapie probabiliste IV.
- En postopératoire : poursuite du traitement antalgique, reprise progressive de l’alimentation.
Intervention chirurgicale
Elle permet de confirmer le diagnostic et de réaliser l’appendicectomie, par voie de MacBurney ou par laparoscopie.
Complications potentielles :
- infectieuses : abcès de paroi, abcès profond, péritonite par lâchage de moignon ;
- mécaniques : occlusions précoces (iléus réflexe) ou tardives (adhérences, brides).
3. Formes compliquées
Abcès, plastron
Clinique
Évolution clinique de plus de 48 heures avec palpation d’une masse abdominale.
Prise en charge thérapeutique
Elle se fait alors dans certains cas en deux temps avec antibiothérapie première et appendicectomie à froid à distance.
Péritonite aiguë généralisée
Définition
État inflammatoire aigu du péritoine, suite ici à la diffusion dans la cavité abdominale des bactéries provenant de l’appendice, le plus souvent perforé.
C’est une urgence médico-chirurgicale.
Clinique*
Tableau d’occlusion fébrile douloureuse :
- occlusion : vomissements bilieux, météorisme avec arrêt des matières et des gaz ou parfois diarrhée (péritonites appendiculaires pelviennes ou mésocœliaques) ;
- fièvre : > 39 °C généralement ;
- douleur : intense et souvent brutale (perforation), continue, initialement localisée en fosse iliaque droite (oriente sur l’étiologie).
Examen clinique :
- position antalgique en chien de fusil ou blockpnée (petits enfants) ;
- signes de déshydratation, pâleur, frissons, tachycardie, voire marbrures ;
- défense généralisée (petits enfants), contracture abdominale (enfants plus âgés) ;
- absence de bruit hydroaériques.
Examens paracliniques
Biologie (renseigne sur la gravité de la péritonite) :
- hyperleucocytose à PNN franche et rapide, ou neutropénie témoin d’un sepsis ;
- CRP et PCT élevées, permettant le suivi ;
- ionogramme sanguin : troubles hydroélectrolytiques possibles ;
- hémoculture en cas de troubles hémodynamiques.
Chez l’enfant et l’adolescent, l’imagerie est moins utile que dans l’appendicite simple car la clinique est souvent plus franche et le diagnostic plus facile. Chez le nourrisson cependant, elle reste utile du fait des difficultés diagnostiques, d’un examen physique peu rentable ; elle ne doit pas retarder le traitement ur-gent.
L’échographie abdominale peut montrer un épanchement diffus, mais son absence n’exclut en rien le diagnostic. Les signes d’appendicite sont souvent nets, mais l’appendice peut ne pas être augmenté de volume du fait d’une perforation ou non retrouvé du fait du météorisme.
Le scanner abdominal n’est utile qu’en cas de doute diagnostique après avis spécialisé (indication rare).
Prise en charge thérapeutique
Traitement médical :
- mêmes mesures que dans l’appendicite aiguë non compliquée, mais très rapides et adaptées aux constantes et aux données biologiques ;
- surveillance selon les cas en réanimation pédiatrique ou en déchocage, avec une antibiothérapie à large spectre à visée digestive.
Intervention chirurgicale :
- laparoscopie préférée à la laparotomie ;
- traitement de la cause (appendicectomie), lavage de la cavité abdominale pour certains, prélève-ments à visée bactériologique ;
- complications plus fréquentes avec parfois un risque vital ; suites souvent simples si traitement médi-co-chirurgical précoce, rapide et efficace.
4. Autres causes de péritonite
L’appendicite étant de loin la cause la plus fréquente de péritonite chez le nourrisson et l’enfant (hors nouveau-nés), le problème du diagnostic différentiel se pose peu.
Autres causes de péritonite :
- péritonites secondaires à la perforation d’organe creux : par meckélite (surinfection du diverticule de Meckel), perforation d’ulcères gastroduodénaux ou des voies biliaires, post-traumatiques ou dans l’évolution d’une occlusion mécanique (invagination, volvulus) ;
- péritonites survenant dans des contextes particuliers : présence d’un cathéter de dialyse péritonéal, péritonites primitives à pneumocoque (syndrome néphrotique, cirrhose, corticothérapie).
L’appendicite, éventuellement compliquée d’une péritonite, est une affection fréquente de l’enfant dont le diagnostic est facilité par un examen clinique soigneux par un médecin expérimenté ainsi qu’une échographie abdominale.
C’est une infection potentiellement mortelle, qui requiert un traitement médico-chirurgical urgent associant antibiothérapie, mesure de réanimation si nécessaire, et appendicectomie.
C. Syndrome occlusif de l’enfant
1. Définition
Il s’agit d’un arrêt du transit :
- lié à un obstacle : occlusion mécanique par strangulation, par atrésie, par diaphragme intraluminal, etc. ;
- ou lié à un défaut du péristaltisme intestinal : occlusion fonctionnelle.
Une occlusion haute, en particulier en période néonatale, se dé-finit comme située au-dessus de l’angle de Treitz à la jonction duodéno-jéjunale ; une occlusion basse, au-dessous.
2. Diagnostic
Signes cardinaux de l’occlusion :
- vomissements alimentaires puis bilieux (verts très suspects d’occlusion mécanique) ;
- arrêt des matières et des gaz ou, chez le nouveau-né, retard d’émission du méconium (au-delà de 48 heures de vie) ;
- météorisme abdominal : plus ou moins marqué selon le niveau de l’obstacle ;
- douleurs abdominales : plus marquées dans les occlusions mécaniques que fonctionnelles, d’installation brutale dans les occlusions par strangulation.
Données cliniques à rechercher :
- signes de gravité : état de choc, déshydratation, fièvre ;
- cicatrices abdominales (en faveur d’une occlusion sur bride) ;
- palpation des orifices herniaires ;
- défense abdominale (en faveur d’une souffrance ischémique : strangulation) ;
- contexte de dilatation digestive sur les échographies anténatales.
Types topographiques d’occlusion :
- occlusion haute : vomissements bilieux verts + arrêt tardif du transit + ventre plat ou météorisme de la partie supérieure de l’abdomen ;
- occlusion basse : arrêt du transit + vomissements tardifs (alimentaires puis bilieux) + météorisme glo-bal.
Examens complémentaires :
- échographie abdominale par un opérateur entraîné ;
- ASP couché chez le jeune enfant ;
- ionogramme sanguin, NFS et CRP.
3. Prise en charge thérapeutique
Principes généraux avant chirurgie :
- réhydratation IV ;
- sonde nasogastrique en aspiration douce à – 20 cm H2O ;
- antalgiques de palier 1 le plus souvent (paracétamol IV), parfois de palier 2 ;
- surveillance : aspiration gastrique et compensation des pertes, diurèse toutes les 3 heures.
Chirurgie : selon la cause (voir infra).
4. Principales causes
Elles sont récapitulées sur la figure 17.4.
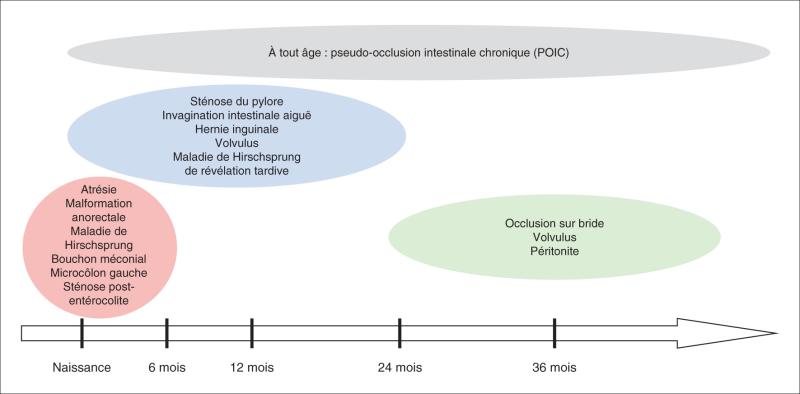
Fig. 17.4.![]() Principales causes de syndromes occlusifs en pédiatrie.
Principales causes de syndromes occlusifs en pédiatrie.
Occlusions mécaniques hautes
Sténose du pylore : voir chapitre 18.
Volvulus du grêle :
- occlusion liée à une anomalie de rotation de l’anse intestinale le plus souvent ;
- à tout âge, en particulier chez le nouveau-né et le nourrisson ;
- vomissements verts à ventre plat, douleurs et état de choc le plus souvent, rectorragies possibles dans les formes très avancées avec nécrose intestinale ;
- échographie abdominale en urgence : anomalie de position des vaisseaux mésentériques et enroulement du grêle et de la veine mésentérique supérieure au-tour de l’axe artériel mésentérique supérieur (tour de spire, whirlpool sign = « signe du tourbil-lon ») ;
- urgence chirurgicale ;
- risque de décès par nécrose complète du grêle et choc septique, ou de grêle court.
Atrésie duodénale ou jéjunale proximale :
- obstacle congénital de la lumière digestive complet (atrésie) ou partielle (diaphragme) ;
- association fréquente atrésie duodénale-trisomie 21 (voir chapitre 12) ;
- diagnostic souvent prénatal par les échographies de dépistage ;
- traitement chirurgical ;
- pronostic lié à la longueur d’intestin restant (risque de grêle court).
Occlusions mécaniques basses
Occlusion sur bride :
- occlusion postopératoire survenant après une intervention chirurgicale ;
- tableau d’occlusion haute ou basse selon le niveau de l’occlusion sur le grêle, associé à des douleurs souvent intenses ;
- complications : ischémie et nécrose de l’anse intestinale, perforation et péritonite ;
- traitement médical parfois suffisant ; chirurgie en cas de persistance de la douleur.
Hernie inguinale étranglée : voir § II.D.
Invagination intestinale aiguë : voir § II.A.
Autres causes chez le nouveau-né :
- iléus méconial :
- occlusion distale du grêle par obstacle mécanique lié à un méconium épais et sec ;
- rechercher une mucoviscidose (voir chapitre 63) ;
- traitement par lavement ; chirurgie si échec ;
- malformation ano-rectale :
- absence d’anus perméable au périnée ;
- chirurgie ;
- syndrome du bouchon méconial :
- occlusion basse par un méconium épais réalisant un « bouchon », le plus souvent au niveau du côlon gauche ;
- étiologie le plus souvent inconnue ;
- lavement opaque permettant l’évacuation du bouchon et la guérison.
Occlusions fonctionnelles basses
Elles diffèrent de l’occlusion mécanique car elles sont dues à une absence de fonctionnement de l’intestin, sans obstacle mécanique.
Maladie de Hirschsprung : voir chapitre 21.
Occlusion « réactionnelle » à un épanchement intrapéritonéal ou rétropéritonéal :
- infectieux : péritonite, abcès appendiculaire, entérocolite ulcéro-nécrosante ;
- sanguin : hémopéritoine post-traumatique.
Adage : « Tout bébé qui vomit vert doit être ouvert » (ou presque). Palpation des orifices herniaires.
Urgence. Réhydratation IV. Sonde nasogastrique en aspiration douce. Chirurgie selon les cas.
D. Hernie inguinale étranglée
1. Généralités
La hernie inguinale est une affection congénitale liée à la persistance du canal péritonéovaginal, et non à une faiblesse musculaire et aponévrotique comme chez l’adulte.
L’étranglement est une complication survenant le plus souvent chez le petit nourrisson.
Il peut compliquer une hernie inguinale connue ou peut également être révélateur.
2. Diagnostic
Le diagnostic est clinique :
- période initiale de gémissements et refus de prise alimentaire ;
- tuméfaction inguinale ou inguino-scrotale douloureuse constatée par les parents ;
- tuméfaction irréductible lors de la poussée en haut et en dehors, avec un testicule normalement en place dans la bourse (chez le garçon) ;
- tableau d’occlusion intestinale aiguë (en cas de diagnostic tardif).
Aucun examen complémentaire n’est nécessaire et ne doit retarder la prise en charge.
3. Prise en charge thérapeutique
L’urgence est de lever au plus vite l’ischémie du grêle et du testicule.
Absence d’altération de l’état général :
- prémédication ;
- tentative de réduction manuelle forcée 30 minutes après :
- compression prolongée et dirigée en haut et en dehors ;
- si succès (le plus souvent, hernie engouée) : intervention dans les 2–3 jours ;
- si échec : chirurgie immédiate.
Altération de l’état général :
- rééquilibration hydroélectrolytique, réanimation ;
- chirurgie (éventuelle résection-anastomose intestinale).
Douleurs abdominales aiguës : toujours palper les orifices herniaires.
Hernie inguinale étranglée : urgence thérapeutique = réduction manuelle ou chirurgicale.
E. Torsion du cordon spermatique
1. Généralités
Il s’agit d’une urgence diagnostique et thérapeutique.
Le risque est la mise en jeu du pronostic fonctionnel testiculaire par ischémie et nécrose testiculaire. La fonction exocrine est atteinte dès 3–4 heures d’ischémie et réduite à néant au-delà de 12 heures. L’atrophie testiculaire est très probable au-delà de 24 heures d’ischémie.
Il faut ainsi noter l’heure du début des signes.
2. Diagnostic
Le diagnostic est clinique (fig. 17.5A) et facile dans sa forme typique :
- patient âgé de 12 à 18 ans ;
- survenue d’une douleur scrotale brutale, souvent la nuit, intense, continue, unilatérale, irradiant vers la région inguinale et l’abdomen, ± vomissements ;
- testicule dur, douloureux, rétracté à la partie haute de la bourse, souvent intouchable ; cordon dou-loureux ; réflexe crémastérien souvent absent ;
- bourse très vite volumineuse et très inflammatoire.
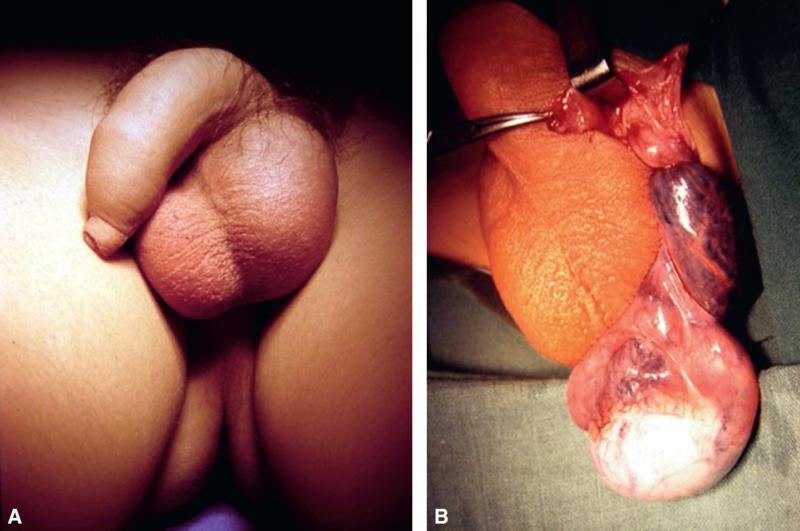
Fig. 17.5. ![]() Torsion du cordon spermatique gauche.
Torsion du cordon spermatique gauche.
A. Clinique. B. Vue peropératoire.
Existence de formes cliniques pièges :
- épisodes de torsion-détorsion se manifestant par des accès douloureux résolutifs ;
- formes tardives : douleur plus lancinante, fébricule, bourse inflammatoire ;
- douleurs en fosse iliaque (irradiation seule) avec troubles digestifs pouvant faire penser à une pathologie abdominale ;
- torsion sur testicule ectopique : très rare, associant tuméfaction inguinale douloureuse et bourse vide homolatérale ;
- enfant plus jeune, la torsion pouvant survenir à tout âge, même chez le nouveau-né.
La prise en charge de cette urgence chirurgicale ne doit être retardée sous aucun prétexte dès lors que le diagnostic est suspecté.
S’il ne retarde pas l’intervention, un examen doppler du cordon spermatique peut permettre d’affirmer le diagnostic (torsion du cordon spermatique lui-même, l’aspect du testicule n’ayant aucune valeur).
3. Prise en charge thérapeutique
L’intervention chirurgicale (fig. 17.5B) consiste en une détorsion du testicule et sa fixation ; une orchidectomie est réalisée en cas de nécrose testiculaire irréversible (parents et enfant prévenus de ce risque avant l’intervention). La fixation testiculaire controlatérale est systématique.
4. Diagnostic différentiel : autres douleurs aiguës du scrotum
Torsion d’hydatide
L’hydatide testiculaire, ou hydatide de Morgagni, est un reliquat embryonnaire appendu au pôle supérieur du testicule.
Sa torsion est la cause la plus fréquente des douleurs aiguës du scrotum entre 5 et 10 ans.
Le diagnostic clinique est souvent simple au début : douleur scrotale de survenue brutale, très marquée au pôle supérieur du testicule, avec une petite tuméfaction bleutée visible sous la peau (fig. 17.6A).
À 24 heures d’évolution, il est plus difficile en raison d’une importante réaction inflammatoire du scrotum. L’écho-doppler est alors très utile pour éliminer le diagnostic de torsion du cordon spermatique
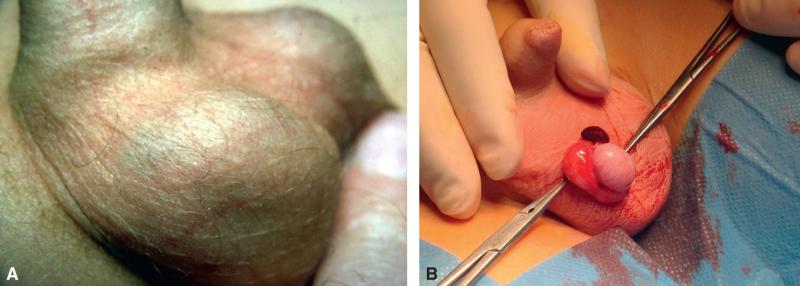
Fig. 17.6. ![]() Torsion d’hydatide droite.
Torsion d’hydatide droite.
A. Clinique. B. Vue peropératoire.
Le traitement consiste en une prise d’AINS ainsi qu’une restriction des activités en attendant la nécrose et l’involution de l’annexe tordue.
L’exploration chirurgicale (fig. 17.6B) comportera une simple exérèse de l’hydatide tordue.
Orchiépididymites
Elles sont très rares à l’âge pédiatrique, avec deux pics : avant 2 ans et après la puberté.
Le diagnostic est clinique et se pose devant un scrotum inflammatoire, douloureux, de survenue brutale, avec fièvre.
Il peut être contemporain d’une infection urinaire ; il faut alors rechercher une cause (malformation des voies génitales ou urinaires).
Autres diagnostics
- Traumatisme méconnu.
- Hernie inguino-scrotale étranglée.
Torsion du cordon spermatique : urgence thérapeutique car risque de nécrose irréversible de la gonade.
Bourse aiguë : avis chirurgical au moindre doute diagnostique.
F. Coliques du nourrisson
1. Généralités
Il s’agit d’un motif de consultation très fréquent et souvent déroutant.
Elles sont évoquées devant des pleurs inexpliqués, attribués, peut-être à tort, à des douleurs de localisation abdominale, voire à une œsophagite (voir chapitre 19).
Totalement bénignes, les coliques du nourrisson peuvent être sources de sentiments d’incompétence parentale qu’il conviendra de prendre en compte.
2. Diagnostic
Tableau clinique caractéristique :
- nourrisson d’âge < 5 mois ;
- description habituelle de l’épisode douloureux :
- pleurs prolongés inconsolables et/ou phases d’agitation inexpliquées ;
- faciès vultueux, abdomen tendu et membres inférieurs repliés ;
- émission spontanée ou provoquée de gaz intestinaux (probablement pas la cause des pleurs mais plus vraisemblablement consécutifs à l’air avalé lors des pleurs) ;
- caractère paroxystique de la crise, répétition de plusieurs épisodes ;
- pas d’argument organique :
- appétit conservé, croissance pondérale normale, transit normal ;
- éveil normal, périodes de calme.
L’évaluation clinique, lors de la consultation au décours, est normale.
Aucun examen complémentaire n’est nécessaire au diagnostic.
3. Prise en charge thérapeutique
Il convient avant tout de rassurer les parents en les informant du caractère bénin et transitoire des symptômes, et de l’absence (vérifiée) d’organicité sous-jacente.
Lactobacillus reuteri et Bifidobacterium lactis BB-12 ont montré une efficacité chez les nourrissons allai-tés.
G. Douleurs abdominales fonctionnelles
1. Ne pas méconnaître une origine organique
« Drapeaux rouges » imposant la recherche d’une maladie organique sous-jacente :
- douleur :
- localisation « loin » de l’ombilic (voir tableau 17.1) ;
- NB : l’intensité des douleurs n’est pas un critère orientant vers une cause organique ; les dou-leurs d’origine fonctionnelle sont souvent rapportées comme étant plus intenses ;
- symptômes digestifs associés :
- diarrhée nocturne ;
- hématémèse, rectorragie ;
- atteinte périnéale ;
- symptômes extra-intestinaux :
- fièvre, douleurs articulaires, rash cutané, aphtes buccaux ;
- perte de poids ;
- retard de croissance, retard pubertaire ;
- histoire familiale de MICI.
2. Préciser le diagnostic : critères de Rome IV
Les critères de Rome IV définissent les douleurs récurrentes fonctionnelles avec intervalles libres qui durent depuis au moins 2 mois, après élimination des causes organiques.
Dyspepsie non ulcéreuse :
- douleur persistante ou inconfort centré dans l’épigastre ou en sus-ombilical, s’aggravant au cours des repas ;
- sans relation avec une modification du transit.
Migraine abdominale :
- épisodes paroxystiques avec fatigabilité inhabituelle et douleurs péri-ombilicales qui durent plus d’1 heure ;
- associés à au moins deux des items suivants : anorexie, nausées, vomissements, céphalées, photo-phobie, pâleur ;
- antécédents familiaux de migraine volontiers observés et représentant un critère diagnostique important.
Syndrome de l’intestin irritable :
- inconfort abdominal ou douleur apparus au moins une fois par semaine au cours des 3 derniers mois ;
- associés à au moins deux des items suivants : amélioration par la défécation, modification de la fréquence des selles, modification de la consistance des selles.
Les douleurs abdominales fonctionnelles sont un diagnostic clinique : aucun bilan n’est nécessaire. Toutefois, ces douleurs fonctionnelles peuvent exister au cours de pathologies organiques comme la maladie cœliaque et les MICI.
Une adénolymphite mésentérique ou une infection à Helicobacter pylori ne sont pas à rechercher dans ce contexte de douleurs abdominales récurrentes.
3. Prise en charge
Il faut avant tout rassurer avec empathie.
Les traitements médicamenteux sont inutiles. L’hypnothérapie présente un intérêt.
Douleurs abdominales fonctionnelles : bien retenir les « drapeaux rouges ».
Références

|
GFHGNP. Coliques du nourrisson. Fiche de recommandations et d’informations. https://www.gfhgnp.org/wordpress/wp-content/uploads/kdocuments/5-sept-1…- recommandations-COLIQUE.pdf |

|
Critères de ROME IV. https://www.theromefoundation.org/ |
